Рвота фонтаном у детей при пилоростенозе
Пилоростеноз — самая частая причина для оперативного вмешательства у детей до 3х месяцев.
В течение первых 3–4 месяцев жизни у каждого двоих из трех детей в течение суток наблюдается как минимум 1 эпизод обильного срыгивания (рвоты). Синдром срыгивания и рвоты обусловлен незрелостью нижнего пищеводного сфинктера, который созревает к 2–4 месяцам жизни. При этом у большинства детей не выявляется причин, предрасполагающих к патологическому рефлюксувследствие: пороков развития пилорического отдела желудка, внутричерепной гипертензии или же кровоизлияний. У большинства детей к году после перехода к более густой пище и устойчивому вертикальному положению благополучно завершаются повторные эпизоды срыгивания и рвоты. Наличие этих расстройств свыше 1,5 лет жизни свидетельствуют о высокой вероятности патологического гастроэзофагального рефлюкса, но это уже проблема более старшего возраста и решать ее должен детский врач гастроэнтеролог.
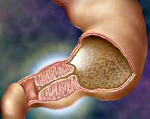
Пилоростеноз — врожденное патологическое сужение пилорического отдела желудка.
Пилоростеноз среди детей встречается примерно в 1 случае на 300 новорожденных, при этом мальчиков это касается в несколько раз чаще, чем девочек. Опасность и коварство пилоростеноза заключается в том, что, несмотря на полностью врожденный дефект, он никогда не выявляется сразу после рождения и в первые недели жизни. Причина этого была описана в первом абзаце: большинство новорожденных детей срыгивают с первых дней жизни, многие срыгивают обильно. Одной из самых частых причин срыгиваний и рвот, помимо всего прочего, является вторичная лактазная недостаточность, особенно при чрезмерном старании кормящей мамы в употреблении цельного коровьего молока.
Рвота же при пилоростенозе начинается не сразу. Патологически суженного канала пилорического (концевого) отдела желудка при переходе в двеннадцатиперстную кишку в первые 2 — 3 недели жизни ребенка вполне достаточно для свободного прохождения материнского молока или детской смеси, и только когда ребенок за одно кормление начинает употреблять свыше 100 — 120 мл жидкой пищи, рвота начинает приобретать характер «фонтана». При этом сама частота срыгиваний и эпизодов рвоты может уменьшаться, особенно на фоне назначения врачом педиатром препаратов-прокинетиков, таких как мотилиум, или спазмолитиков, типа но-шпа.
Диагностика пилоростеноза
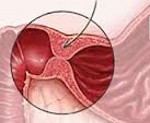
Педиатр видит главный симптом пилоростеноза — так называемые «песочные часы», когда дырочка в привратнике (пилорусе) совсем уже не может пропускать пищу далее из желудка в кишечник. Живот ребенка действительно начинает напоминать перевернутые песочные часы с перетяжкой посередине.
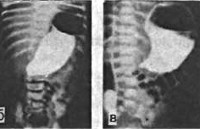
Детям с подозрением на врожденный пилоростеноз показано проведение УЗИ желудка с водно-сифонной пробой. При осмотре пилорического канала желудка определяется его плотное смыкание, утолщение мышечного жома, отсутствие прохождения пищи (жидкости) в 12-перстную кишку.
Лечение пилоростеноза, увы, только оперативное. Зато прогноз благоприятный.
В общем если мальчик после 1 — 2х месяцев жизни, и начинается сильная рвота, надо иметь в виду такой момент, и обязательно найти, где делают УЗИ с водно-сифонной пробой. Рутинная УЗИ органов брюшной полости может этого не показать.
Источник
Пилоростеноз
Пилоростеноз – рубцовый стеноз привратника преимущественно язвенного генеза, из-за которого нарушается продвижение химуса в кишечник, страдает нутритивный статус, водно-электролитный баланс и гомеостаз организма. Симптоматика характеризуется рвотой и выраженным обезвоживанием, исхуданием, болями и чувством переполнения в желудке, диспепсическими явлениями. Для постановки диагноза используются клинический и биохимический анализы крови, гастрография, ЭГДС, УЗИ, ЭКГ. Лечение включает консервативные (декомпрессия желудка, интестинальное и парентеральное питание, противоязвенная терапия) и хирургические мероприятия.
Общие сведения
Пилоростеноз – органическое сужение выходного отдела желудка, формирующееся при осложненном течении язвенной болезни желудка, реже – при новообразованиях желудка. Данное патологическое состояние развивается не более чем у 15% пациентов с язвенным поражением желудка и ДПК. Среди всех осложнений ЯБЖ пилоростеноз занимает около одной трети случаев. Не менее 20% пациентов с этой патологией – мужчины. Развивается заболевание в трудоспособном и пожилом возрасте. В последние годы уровень заболеваемости стенозом пилорического отдела желудка снижается, что связано с разработкой более эффективных методов противоязвенного лечения (ингибиторы протонной помпы, блокаторы Н2-гистаминовых рецепторов). Особенно актуальна данная клиническая проблема для специалистов в области гастроэнтерологии и хирургии. Врожденный пилоростеноз является предметом изучения педиатрии и рассмотрен в соответствующем разделе сайта.
Причины пилоростеноза
Наиболее частой причиной пилоростеноза является рецидивирующая язва желудка. Повторяющийся воспалительный процесс с изъязвлением, особенно не подвергающийся лечению, сначала приводит к отеку и спазму стенок желудка, а затем к формированию рубцовых стриктур и замедлению пассажа пищи из желудка в начальные отделы тонкой кишки. В результате этого желудок переполняется пищеварительными соками и пищевыми массами, что компенсируется усилением мышечных сокращений его стенок и гиперплазией миоцитов. Постепенно развивается гипертрофия и стеноз пилорического отдела – органическая патология, характеризующаяся сужением пилоруса и замедлением опорожнения желудка. Чаще всего к такому исходу приводит каллезная либо пенетрирующая язва желудка, реже – рубцующаяся язва.
Однако компенсаторные механизмы при пилоростенозе быстро истощаются, в связи с чем вскоре желудок значительно перерастягивается и увеличивается в размерах, его перистальтика ослабевает, застойные явления усугубляются. Возникает рвота съеденной накануне пищей, ведущая к потере большого количества жидкости и электролитов, питательных веществ. При декомпенсации пилоростеноза у пациента отмечается тяжелейший метаболический алкалоз (обусловленный потерей ионов хлора), водно-электролитный дисбаланс, нарушение обмена протеинов. Потери калия ведут к слабости всех мышц, однако основное значение имеет паралич диафрагмы и миокарда, что оканчивается остановкой дыхания и сердечной деятельности. Гипокальциемия знаменуется развитием судорог.
К более редким причинам формирования пилоростеноза относят кровоточащую и прободную язву желудка либо двенадцатиперстной кишки (для них характерен послеоперационный пилоростеноз), рак желудка и другие опухоли этой локализации.
Симптомы пилоростеноза
К характерным клиническим признакам пилоростеноза относят рвоту съеденной накануне (иногда за несколько суток до этого) пищей, шум плеска на голодный желудок (что говорит о застойных явлениях), видимую через переднюю брюшную стенку перистальтику в эпигастрии. Выраженность клинических признаков зависит от стадии заболевания (компенсированная, субкомпенсированная либо декомпенсированная).
На фоне компенсированного пилоростеноза отмечается незначительное сужение выходного отдела желудка, что сопровождается умеренным усилением его сократительной способности. К привычным симптомам язвенной болезни присоединяются чувство переполнения и тяжести в желудке, отрыжка кислотой и изжога, рвота съеденной пищей с примесью кислоты, приносящая больному облегчение. В рвотных массах визуализируется пища, принятая незадолго до приступа. Потери веса не наблюдается либо она незначительная.
При переходе пилоростеноза в стадию субкомпенсации состояние пациентов ухудшается, они отмечают быстрое исхудание и усиление выраженности симптомов. Появляются жалобы на сильные боли и чувство значительной тяжести в эпигастрии, отрыжку тухлым, рвоту практически после каждого приема еды (иногда пищей, принятой много часов назад). Так как после рвоты наступает выраженное улучшение общего состояния, некоторые пациенты вызывают ее искусственно. Сразу после приема пищи перистальтика желудка усиливается, что приводит к появлению желудочных колик, урчания в животе, поноса. Также больные жалуются на постоянную слабость, усталость, сонливость, которые связаны с нарушением нутритивного статуса.
В стадии декомпенсации на первое место выходят симптомы пилоростеноза, маскируя признаки язвенной болезни, которые превалировали до этого. Пациенты кахектичны, очень ослаблены. Боли в желудке становятся не такими интенсивными, однако практически постоянно беспокоит отрыжка тухлым, многократная обильная рвота пищей, съеденной несколько дней назад. Потеря жидкости с рвотными массами приводит к выраженному обезвоживанию, которое проявляется жаждой и снижением темпа диуреза, сухостью кожи и слизистых. Для этой стадии характерна неустойчивость стула – поносы сменяются запорами. Переполненный желудок виден через переднюю стенку живота, регистрируются его судорожные неэффективные сокращения, над эпигастральной областью постоянно выслушивается шум плеска. На этой стадии пилоростеноза обычно наступают необратимые дистрофические изменения в стенке желудка, поэтому восстановить его моторно-эвакуаторную функцию чаще всего уже невозможно.
Диагностика пилоростеноза
Всем пациентам, входящим в группу риска по формированию пилоростеноза (наличие язвы пилоро-дуоденальной локализации, ушивание перфорации желудка в анамнезе, частые рецидивы язвенных дефектов, мужской пол), следует незамедлительно обратиться к гастроэнтерологу при появлении первых признаков нарушения моторной и эвакуаторной функции желудка.
Одним из наиболее простых и доступных методов диагностики моторно-эвакуаторной дисфункции желудка является УЗИ. Ультразвуковое исследование органов брюшной полости позволит визуализировать переполненный желудок, иногда – гипертрофированный мышечный слой в пилорическом отделе. Однако для установления степени тяжести и стадии заболевания нужны более точные методики, такие как гастрография и ЭГДС.
В стадии компенсации пилоростеноза при рентгенографии желудка определяется незначительное увеличение размеров полости желудка, активация его перистальтики. Возможна визуализация рубцово-язвенного стеноза пилоруса. Выведение контраста в кишечник задерживается не более чем на 12 часов. При проведении ЭГДС стеноз привратниковой зоны четко виден, в этой области возможно сужение просвета желудка до 0,5 см. Перистальтика желудка усилена, слизистая оболочка гипертрофирована.
О субкомпенсированной стадии пилоростеноза говорят следующие рентгенологические признаки: значительное увеличение полости желудка, наличие в нем содержимого даже натощак, снижение сократительной способности. На снимках видны три слоя – контрастное вещество, воздух и слизь. Опорожнение желудка занимает от 12 часов до суток. При проведении фиброгастроскопии также отмечается расширение полости желудка в сочетании с сужением пилорического отдела до 0,3 см.
Декомпенсация пилоростеноза на гастрографии проявляется значительным перерастяжением желудка, очень вялой его перистальтикой, выраженным стенозом выходных отделов. Полной эвакуации контрастного вещества не происходит даже через сутки. Эндоскопическая картина дополняется признаками атрофии слизистой оболочки.
Электрогастрография выявляет снижение сократительной способности желудка различной степени выраженности (от редких пиков активности в стадии компенсации до практически полного отсутствия моторной функции при декомпенсации пилоростеноза).
Всем пациентам с пилоростенозом требуется проведение анализа крови на уровень гемоглобина и гематокрита, электролитов и ионов, азотистых шлаков. Обязательно оценивается кислотно-основное состояние крови. Если у больного выявлена гипокалиемия – необходимо проведение ЭКГ для своевременного обнаружения нарушений сердечного ритма.
Лечение пилоростеноза
Лечение пилоростеноза осуществляется в условиях стационара и требует обязательного проведения оперативного вмешательства (желательно на ранних этапах заболевания, когда возможно полное восстановление моторной функции желудка). Консервативные мероприятия используются исключительно в целях предоперационной подготовки.
Сразу после поступления пациента в отделение осуществляется постановка гастрального зонда и эвакуация застойного содержимого желудка (так называемая декомпрессия желудка). Рекомендуется проведение зонда за уровень стеноза с последующим дробным введением пищи в тонкую кишку. Если это сделать невозможно (обычно на стадии декомпенсации критический пилоростеноз на дает возможности провести зонд в кишечник), рекомендуется перевод на полное внутривенное питание.
Медикаментозное лечение включает в себя противоязвенную терапию (ингибиторы протонной помпы, блокаторы Н2-гистаминовых рецепторов и др.), коррекцию водного баланса и уровня электролитов, кислотно-основного состояния крови, нутритивного статуса пациента (парентеральное питание). Для нормализации перистальтики желудка используют прокинетики (их назначение оправдано на стадии компенсации пилоростеноза и в послеоперационном лечении).
Хирургическое лечение пилоростеноза направлено на устранение стенотической деформации желудка и восстановление его нормального функционирования. С этой целью проводят стволовую ваготомию с наложением гастроэнтероанастомоза; эндоскопическую ваготомию и пилоропластику; стволовую ваготомию с гастрэктомией антрального отдела желудка; гемигастрэктомию; гастроэнтеростомию. Выбор вида оперативного вмешательства зависит от стадии пилоростеноза и общего состояния пациента.
Прогноз при раннем начале лечения пилоростеноза обычно благоприятный. Возможность летального исхода ассоциируется с декомпенсированной стадией заболевания, общим истощением, пожилым возрастом. Единственным методом профилактики пилоростеноза у взрослых является раннее выявление и лечение язвенной болезни желудка и двенадцатиперстной кишки.
Источник
Врожденный пилоростеноз
Врожденный пилоростеноз – порок развития желудочно-кишечного тракта, характеризующийся органическим сужением привратникового отдела желудка, примыкающего к 12-перстной кишке. Врожденный пилоростеноз проявляется на 2-4-й неделе жизни ребенка рвотой «фонтаном», возникающей после кормления, снижением массы тела и тургора кожи, олигурией, запорами. Методами диагностики врожденного пилоростеноза служат ультразвуковое, рентгенологическое и эндоскопическое исследование желудка. Лечение врожденного пилоростеноза проводится только хирургическим путем и заключается в выполнении пилоромиотомии.
Общие сведения
Врожденный пилоростеноз – аномалия развития желудка, а именно его пилорического (выходного) отдела, приводящая к нарушению его проходимости и затруднению эвакуации пищи. В педиатрии врожденный пилоростеноз встречается с популяционной частотой 1 случай на 300 новорожденных; в 4 раза чаще с данным пороком рождаются мальчики. Врожденный пилоростеноз является наиболее частой хирургической патологией периода новорожденности, требующей немедленного оперативного лечения.
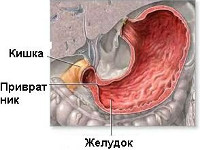
Пилорический отдел желудка (пилорус, привратник) – дистальная часть желудка, непосредственно примыкающая к двенадцатиперстной кишке и включающая привратниковую пещеру (антрум) и канал привратника. Антральная часть служит резервуаром для накопления частично переваренной пищи, а привратниковый канал (самая узкая часть желудка) выполняет эвакуаторную функцию — транспортировку содержимого желудка в двенадцатиперстную кишку. При врожденном пилоростенозе затрудняется прохождение пищи через привратниковый отдел, что приводит к ее накоплению в желудке и развитию синдрома рвоты, быстро приводящей к обезвоживанию, алкалозу и истощению ребенка.
Причины
Врожденный пилоростеноз является пороком развития дистального отдела желудка, обусловленным гипертрофией мышечного слоя привратника в эмбриогенезе, недоразвитием ганглиев и недостаточной пептидергической иннервацией пилоруса, внутриутробной задержкой открытия привратникового канала. В настоящее время врожденный пилоростеноз рассматривается как многофакторная патология, в происхождении которой могут участвовать семейно-наследственные факторы и неблагоприятные воздействия на развивающийся плод.
При изучении генетического аспекта врожденного пилоростеноза были описаны случаи рецессивного, сцепленного с полом и аутосомно-доминантного наследования. Известно, что при наличии в прошлом врожденного пилоростеноза у отца, риск рождения ребенка с таким же пороком составляет 5% для мальчиков и 2% девочек; если же пилоростенозом в детстве страдала мать, вероятность наследования заболевания для мальчиков равна 15%, а для девочек — 6%.
Промоторами развития врожденного пилоростеноза могут выступать неблагоприятные экзогенные факторы: внутриутробные инфекции (краснуха, цитомегалия, герпес), повышенный уровень гастрина у матери, лечение новорожденного антибиотиками (в частности, эритромицином) в первые 2 недели жизни.
Приобретенный пилоростеноз у взрослых может развиваться как осложнение пептических язв желудка, расположенных близко к привратнику, при раке желудка или раке поджелудочной железы. При этом происходит сужение пилорического канала за счет рубцовой ткани или опухолевого инфильтрата, что приводит к развитию симптоматики, напоминающей врожденный пилоростеноз.
Макроскопически отмечается утолщение стенки привратникового канала до 3-7 мм (при норме 1-2 мм), удлинение и оливообразная форма пилоруса, его белый цвет и хрящевая плотность. При морфологическом исследовании препаратов выявляется гипертрофия циркулярных мышечных волокон, отек и склероз слизистого и подслизистого слоев, нарушение дифференцировки соединительнотканных структур.
Симптомы врожденного пилоростеноза
В зависимости от клинического течения различают острый и затяжной врожденный пилоростеноз, который проходит компенсированную, субкомпенсированную и декомпенсированную стадии. На время развития и остроту симптоматики врожденного пилоростеноза влияет степень сужения пилорического канала и компенсаторные возможности желудка ребенка.
В первые дни жизни ребенка отмечаются срыгивания и нечастая рвота. Отчетливая клиника врожденного пилоростеноза проявляется к концу второй-началу третьей недели жизни ребенка. Типичным признаком стеноза привратникового отдела желудка служит рвота «фонтаном» практически после каждого кормления. При этом объем рвотных масс значительно превышает количество высосанного за последнее кормление молока. Характер рвотных масс – застойный, в виде створоженного молока с кислым запахом. Важным дифференциально-диагностическим признаком врожденного пилоростеноза служит отсутствие в рвотных массах примеси желчи.
На фоне постоянной рвоты у ребенка с врожденным пилоростенозом быстро прогрессирует обезвоживание и гипотрофия, урежается частота мочеиспусканий, появляются запоры. Стул ребенка имеет темно-зеленый цвет из-за преобладания желчи; моча становится концентрированной, оставляет на пеленках окрашенные разводы.
Вследствие нарушений водно-солевого баланса развиваются тяжелые метаболические и электролитные нарушения (гиповолемия, алкалоз), дефицитная анемия, сгущение крови. Осложнением врожденного пилоростеноза может служить язвенное поражение привратника с перфорацией язвы и желудочно-кишечным кровотечением. Синдром рвоты может приводить к асфиксии, евстахеиту, отиту, аспирационной пневмонии.
Диагностика
Ребенок с подозрением на врожденный пилоростеноз должен быть направлен педиатром к детскому хирургу. Диагноз подтверждается с помощью ультразвукового, эндоскопического, рентгенологического обследования желудка.
При осмотре ребенка с врожденным пилоростенозом определяется вздутие в эпигастральной области, видимая перистальтика желудка (симптом «песочных часов»). В большинстве случаев удается пальпировать гипертрофированный привратник, имеющий плотную консистенцию и сливообразную форму.
Лабораторные анализы (ОАК, КОС крови, биохимическое исследование крови) характеризуются повышением гематокрита, метаболическим алкалозом, гипокалиемией, гипохлоремией.
Детям с подозрением на врожденный пилоростеноз показано проведение УЗИ желудка с водно-сифонной пробой. При осмотре пилорического канала заметно его плотное смыкание, утолщение мышечного жома, отсутствие эвакуации содержимого в 12-перстную кишку. При проведении эзофагогастродуоденоскопии ребенку с врожденным пилоростенозом определяется расширение антрума и сужение просвета канала привратника до размеров булавочной головки. В отличие от пилороспазма, при врожденном пилоростенозе пилорический канал не раскрывается при инсуффляции воздуха. По эндоскопическим данным при врожденном пилоростенозе часто выявляется рефлюкс-эзофагит.
Обзорная рентгенография брюшной полости демонстрирует увеличение размеров желудка, наличие в нем уровня жидкости натощак, снижение газонаполнения петель кишечника. При проведении рентгенографии желудка с бариевой взвесью обращает на себя внимание сегментирующая перистальтика, задержка контраста в желудке и отсутствие его эвакуации в 12-перстную кишку, в боковой проекции — симптом антропилорического «клюва» (сужение пилорического канала).
Дифференциальная диагностика врожденного пилоростеноза проводится с пилороспазмом, кишечной непроходимостью, грыжей пищеводного отверстия диафрагмы, атрезией и стенозом двенадцатиперстной кишки, ГЭРБ.
Лечение врожденного пилоростеноза
Наличие у ребенка врожденного пилоростеноза требует активной хирургической тактики. Проведение бужирования привратникового канала приводит к его кратковременному раскрытию и повторному стенозированию.
Хирургическому лечению врожденного пилоростеноза предшествует предоперационная подготовка ребенка, включающая инфузионную терапию глюкозо-солевыми и белковыми растворами, применение спазмолитиков, восполнение дефицита жидкости и питательных веществ микроклизмами.
При врожденном пилоростенозе проводится пилоромиотомия по Фреде-Рамштедту, в ходе которой рассекается серозно-мышечный слой привратника до слизистой, тем самым устраняется анатомическое препятствие и восстанавливается проходимость привратникового канала. Операция выполняется открытым, лапароскопическим или трансумбиликальным способом. В послеоперационном периоде осуществляется дозированное кормление, объем которого к 8-9 суткам доводится до возрастной нормы.
Прогноз
Большой опыт оперативного лечения врожденного пилоростеноза позволяет добиваться хороших отдаленных результатов и полного выздоровления детей. После операции дети нуждаются в диспансерном наблюдении педиатра, детского хирурга, детского гастроэнтеролога с целью коррекции гипотрофии, гиповитаминоза и анемии.
Без своевременного оперативного лечения ребенок с врожденным пилоростенозом может погибнуть от метаболических нарушений, дистрофии, присоединения гнойно-септических осложнений (пневмонии, сепсиса).
Источник