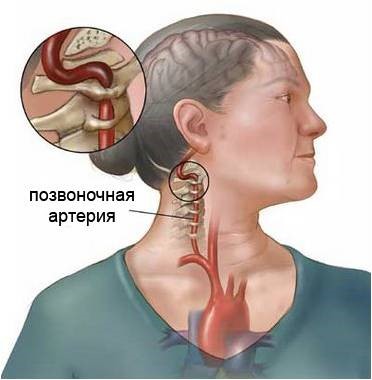
- Недостаточность мозгового кровообращения в вертебрально-базилярном бассейне
- Ишемический инсульт: злокачественный инфаркт в бассейне средней мозговой артерии. Клинические рекомендации.
- Ишемический инсульт: злокачественный инфаркт в бассейне средней мозговой артерии
- Оглавление
- Ключевые слова
- Список сокращений
- Термины и определения
- 1. Краткая информация
- 1.1 Определение
- 1.2 Этиология и патогенез
- 1.3 Эпидемиология
- 1.4 Кодирование по МКБ 10
- 1.5 Классификация
- 2. Диагностика
- 2.1 Жалобы и анамнез
- 2.2 Физикальное обследование
- 2.3 Лабораторная диагностика
- 2.4 Инструментальная диагностика
- 2.5 Иная диагностика
- 3. Лечение
- 3.1 Консервативное лечение
- 3.2 Хирургическое лечение
- 4. Реабилитация
Недостаточность мозгового кровообращения в вертебрально-базилярном бассейне
Одной из частых причин возникновения головокружения является недостаточность мозгового кровообращения в вертебрально-базилярном бассейне (ВББ), которая может протекать в виде хронической ишемии, преходящих нарушений мозгового кровообращения или в виде инсультов.
Патогенез
Основными причинами ишемических изменений при данной патологии являются факторы, ограничивающие приток крови в вертебрально-базилярную систему или же способствующие избыточному оттоку из нее в другие сосудистые бассейны. Патогенез недостаточности мозгового кровообращения в ВББ может охватывать крайне широкий спектр изменений. Наряду с патологией сосудов вертебрально-базиллярной системы (стенозы и окклюзии) вследствие атеросклероза, большое значение имеют экстравазальные факторы. Например, возможен тромбоз позвоночной артерии, обусловленный диссекцией артерии при хлыстовой или иной травме шеи, неадекватных мануальных манипуляциях на шейном отделе позвоночника.
 |
| Аномалия Киммерли |
К числу других причин относятся также патологические извитости, врожденные нарушения развития в виде гипо- и аплазии позвоночной артерии, аномалия Киммерли. При наличии последней при повороте головы происходят перегиб и компрессия позвоночной артерии с ее возможной травматизацией.
Также значимое влияние на кровоток в вертебрально-базилярном бассейне могут оказывать такие патологические состояния, как аномалия Клиппеля-Фейля-Шпренгеля, незаращение задней дужки атланта, седловидная гиперплазия боковых масс атланта, недоразвитие суставных отростков шейных позвонков, шейные ребра, “steal”-синдром (подключично-позвоночное обкрадывание) и ряд других. Кроме того, часто возникает закупорка сосудов тромбом, сформировавшимся и мигрировавшим в бассейн позвоночной или базилярной артерии из полости сердца.
Необходимо, однако, отметить, что большинство из перечисленных факторов значимы именно для острой сосудистой катастрофы, манифестирующей головокружением, – преходящих нарушений мозгового кровообращения или инсультов. Системного головокружения (т.е., когда у человека возникает ощущение падения, перемещения в пространстве, что сопровождается тошнотой и рвотой) при хронической недостаточности мозгового кровообращения не бывает никогда, а под несистемным чаще всего маскируется тревога, депрессия, ортостатическая гипотензия, метаболические расстройства (гипо-, гипергликемия), лекарственное головокружение, нарушения внимания, зрения и пр., которые требуют адекватной диагностики и лечения.
Клинические проявления
Ядром клинической картины при преходящих нарушениях мозгового кровообращения в вертебрально-базилярном бассейне являются эпизоды головокружения, часто сопровождающиеся тошнотой, рвотой, неустойчивостью при ходьбе и стоянии, шумом, ощущением заложенности в ушах, вегетативными расстройствами в виде профузного пота, тахикардии, побледнения или же наоборот покраснения кожи лица, длительностью от нескольких минут до нескольких часов. Также могут наблюдаться нарушения слуха (преимущественно снижение) и зрения («мушки» перед глазами, «затуманивание зрения», “нечеткость картины”). Крайне драматичными для больных являются внезапные падения без потери сознания («дроп-атаки», синдром Унтерхарншайдта), представляющие собой острое нарушение кровообращения в ретикулярной формации ствола мозга и возникающие обычно при резких поворотах или запрокидывании головы.
Инсульты в вертебрально-базилярном бассейне характеризуются быстрым началом (от появления первых симптомов до их максимального развития проходит не более 5 мин, обычно менее 2 мин), а также следующей неврологической симптоматикой:
- двигательные нарушения: слабость, неловкость движений или паралич конечностей;
- расстройства чувствительности: потеря чувствительности или парестезии конечностей и лица;
- нарушение зрения в виде двоения, выпадения полей зрения;
- нарушение равновесия, неустойчивость
- нарушение глотания и четкости речи.
Особой формой острого нарушения мозгового кровообращения в ВББ является инсульт “лучника” (bowhunter’s stroke), связанный с механической компрессией позвоночной артерии на уровне шейного отдела позвоночника при крайнем повороте головы в сторону.
Механическая компрессия позвоночной артерии на уровне шейного отдела позвоночника,
лежащая в основе развития инсульта “лучника”.
Механизм развития такого инсульта объясняется натяжением артерии при повороте головы, сопровождающимся надрывом интимы сосуда (диссекцией) особенно у больных с патологическими изменениями артерий.
Диагностика
При диагностике недостаточности мозгового кровообращения в ВББ необходимо учитывать, что симптомы заболевания зачастую неспецифичны и могут быть следствием другой неврологической или иной патологии, что требует тщательного сбора жалоб пациента, изучения анамнеза заболевания, физикального и инструментального обследований для выявления главной причины его развития. Ведущую роль в диагностике клинически значимых изменений кровотока в вертебрально-базилярном бассейне в настоящее время играют нейровизуализационные методы исследования головного мозга (МРТ и КТ), а также ультразвуковая допплерография и дуплексное сканирование с ЦДК, позволяющие неинвазивно и сравнительно дешево оценить структуру и проходимость сосудистого русла.
Важно отметить, что дифференциальная диагностика между головокружением, вызванным поражением мозжечка и/или ствола головного мозга (центрального) и возникающим при нарушении функции вестибулярного аппарата или вестибулярного нерва (периферического), не всегда проста. С одной стороны очень часто за инсульт принимаются такие состояния как доброкачественное пароксизмальное позиционное головокружение, в то же самое время иногда пациенты с острой сосудистой недостаточностью в ВББ ошибочно проходят лечение по поводу “шейного остеохондроза c вестибулопатическим синдромом” у мануальных терапевтов и остеопатов с развитием соответствующих осложнений.
Лечение
В случае остро возникшего неврологического дефицита (альтернирующих синдромов, мозжечковой недостаточности, «негативных» скотом и т. д.) пациент должен быть в экстренном порядке госпитализирован в региональный сосудистый центр или неврологическое отделение для исключения инсульта в ВББ. При его подтверждении лечение производится согласно актуальным в настоящее время руководствам и рекомендациям.
При головокружении на фоне хронической недостаточности мозгового кровообращения в ВББ основное внимание уделяется препаратам, улучшающим кровообращение головного мозга за счет вазодилатирующего и реопозитивного действия (винпоцетин, циннаризин, бетагистин и др.). Большое значение имеет адекватная коррекция артериального давления, профилактика тромбообразования при различных нарушениях сердечного ритма.
Источник
Ишемический инсульт: злокачественный инфаркт в бассейне средней мозговой артерии. Клинические рекомендации.
Ишемический инсульт: злокачественный инфаркт в бассейне средней мозговой артерии
- Ассоциация нейрохирургов России
Оглавление
Ключевые слова
- злокачественный ишемический инсульт
- массивный ишемический инсульт
- бассейн средней мозговой артерии
- дислокация головного мозга
- декомпрессивная краниотомия
Список сокращений
АД – артериальное давление
ВЧГ – внутричерепная гипертензия
ВЧД – внутричерепное давление
ДКТ – декомпрессивная краниотомия
ДС — дислокационный синдром
ЗМА – задняя мозговая артерия
КТ – компьютерная томография
ИИ – ишемический инсульт
МРТ – магнитно-резонансная томография
ПМА – передняя мозговая артерия
СМА – средняя мозговая артерия
СЧЯ – средняя черепная ямка
ТМО – твердая мозговая оболочка
ШИГ – шкала исходов Глазго
ШКГ – шкала комы Глазго
Термины и определения
Геморрагическая трансформация – формирование в зоне инфаркта головного мозга внутримозговой гематомы с масс-эффектом или множественных гематом с масс-эффектом (с общим объемом не менее 20 см 3 )
Декомпрессивная краниотомия – операция, при которой резецируют обширный участок черепа. В случае злокачественного инсульта в бассейне средней мозговой артерии резекцию черепа проводят в лобно-височно-теменнной области (в среднем площадь резекции составляет 12 х 14 см). Данную операцию выполняют при отеке головного мозга, при котором необходимо экстренно устранить жизнеугрожающую дислокацию головного мозга.
Злокачественный ишемический инсульт – инфаркт головного мозга, при котором происходит отек инфарктной зоны, что ведет к дисклокации структур головного мозга с риском сдавления ствола головного мозга. Злокачественное течение характерно для обширных (массивных) форм ишемического инсульта.
Поперечная дислокация головного мозга – смещение срединных структур головного мозга. Возникает при наличии патологического очага с масс-эффектом в большом полушарии головного мозга. Прогрессирующая поперечная дислокация приводит к височно-тенториальному вклинению головного мозга с риском фатальной травмы ствола. При КТ и МРТ поперечную дислокацию определяют обычно на уровне прозрачной перегородки, соотносят этот уровень с виртуальной срединной саггитальной линией черепа.
Шкала комы Глазго – шкала для оценки уровня бодрствования. Состоит из трех тестов, оценивающих реакцию открывания глаз, речевые и двигательные реакции.
1. Краткая информация
1.1 Определение
Злокачественный инфаркт мозга – ишемический инсульт, при котором происходит отек инфарктной зоны, что ведет к дисклокации структур головного мозга с риском височно-тенториального вклинения. Злокачественное течение характерно для обширных (массивных) форм ишемического инсульта. При злокачественном инфаркте в бассейне средней мозговой артерии зона инфаркта обычно составляет не менее 50% бассейна кровоснабжения средней мозговой артерии [11, 13].
1.2 Этиология и патогенез
Основными причинами ишемического инсульта, в том числе и злокачественного являются гемодинамически значимые стенозы экстра- и интракраниальных артерий, осложнившиеся тромбоэмболией и тромбозом церебральных и прецеребральных артерий, а также кардиогенная тромбоэмболия. У молодых пациентов (18-45 лет) наиболее частой причиной, вызывающей ИИ является артериальная диссекция церебральных сосудов, связанная с генетически обусловленным недостаточным развитием коллагеновых структур сосудистой стенки (синдромы Марфана, Элерса-Данло и др.)
При ишемическом повреждении клеток головного мозга происходит их набухание, так называемый цитотоксический отек. Это является следствием остановки энергозависимых ионных каналов клеточной мембраны. При массивной зоне ишемии (занимающей не менее 50% бассейна кровоснабжения СМА) заболевание может сопровождаться выраженным отеком зоны инфаркта с масс-эффектом и внутричерепной гипертензией, и приводить к смещению структур головного мозга с развитием височно-тенториального вклинения. Такое осложненное течение инсульта является злокачественным и встречается у 36-78% больных с массивным полушарным ишемическим инсультом [3, 20]. Обычно полушарный отек возникает не ранее, чем на 2-е сутки заболевания вследствие развития каскада местных воспалительных реакций с участием иммунных клеток и провоспалительных цитокинов. Указанные процессы ведут к значительному повреждению мозга, нарушению гематоэнцефалического барьера и определяют запуск вазогенного компонента церебрального отека. У 25% больных со злокачественным инсультом отек мозга начинается уже в первые сутки заболевания [7, 16].
1.3 Эпидемиология
Встречаемость злокачественного инфаркте в бассейне средней мозговой артерии составляет около 3% от всех случаев ИИ [3]. В среднем в Российской Федерации злокачественный инфаркт в бассейне средней мозговой артерии каждый год развивается у 15000 человек.
1.4 Кодирование по МКБ 10
I63.0 – Инфаркт мозга, вызванный тромбозом прецеребральных артерий
I63.1 – Инфаркт мозга, вызванный эмболией прецеребральных артерий
I63.2 – Инфаркт мозга, вызванный неуточненной закупоркой или стенозом прецеребральных артерий
I63.3 – Инфаркт мозга, вызванный тромбозом мозговых артерий
I63.4 – Инфаркт мозга, вызванный эмболией мозговых артерий
I63.5 – Инфаркт мозга, вызванный неуточненной закупоркой или стенозом мозговых артерий
I63.8 – Другой инфаркт мозга
1.5 Классификация
Какой-либо унифицированной классификации злокачественного инфаркта в бассейне средней мозговой артерии не разработано. Отдельные авторы выделяет благоприятное течение такого инфаркта, при котором не развивается вклинение и неблагоприятное течение, при котором вклинение развивается [7].
2. Диагностика
2.1 Жалобы и анамнез
Начало заболевания острое, обычно на фоне общего благополучия. В первые сутки инсульта пациент может активно не предъявлять жалобы, если с самого начала заболевания имеется нарушение бодрствования. Также пациент не сможет активно предъявить жалобы в случае развития афазии. Если пациент в ясном сознании и без афазии, он будет предъявлять жалобы на нарушение движений и чувствительности в паретичных конечностях. По мере развития отека головного мозга большинство пациентов активно жалоб не предъявляют, а просто перестают бодрствовать по мере развития дислокации головного мозга. У молодых больных отек мозга может проходить с развитием внутричерепной гипертензии, в таком случае, пока больной еще бодрствует, он предъявляет жалобы на нарастающую головную боль, тошноту, рвоту.
- При опросе пациента рекомендуется обратить внимание на сроки развития симптомов, остроту появления симптомов.
Уровеньубедительности рекомендаций C (уровень достоверности доказательств – 4)
2.2 Физикальное обследование
В зависимости от сроков заболевания клиническая картина будет различна. До развития дислокации головного мозга будут превалировать симптомы пирамидной недостаточности (в 1-3-и сутки заболевания). По мере развития отека и дислокации головного мозга в клинической картине начнет превалировать ДС.
На этапе постановки диагноза:
- Рекомендуется начать с общего осмотра, стандартной оценки общего состояния, систем органов.
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
- Рекомендуется оценить неврологический статус, обратить внимание на уровень бодрствования, выраженность гемипареза, наличие пареза взора [1].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
- Рекомендуется оценивать неврологический статус каждые 4 часа в 1-3-и сутки заболевания, в период наиболее вероятного развития отека и дислокации головного мозга [7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
- В случае угнетения бодрствования рекомендуется исключить различные внечерепные причины (интоксикация, гипоксия, гипотензия).
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
2.3 Лабораторная диагностика
- Рекомендуется выполнить общий анализ крови, общий анализ мочи, биохимический анализ крови, коагулограмму, анализ крови на гепатиты В,С, анализ крови на сифилис и вирус иммунодефицита человека. Также рекомендуется определение группы крови и резус-фактора.
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1b)
2.4 Инструментальная диагностика
КТ головного мозга больному с остро возникшим грубым неврологическим дефицитом должна быть выполнена не позже 1 часа от поступления в стационар.
На этапе постановки диагноза:
- Рекомендуется нативная компьютерная томография головного мозга для определения объема инфаркта, наличия и выраженности поперечной и аксиальной дислокации головного мозга.
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1a)
Комментарии: В КТ-негативный период инсульта (первые 8 часов заболевания) у больного с грубым гемипарезом и парезом взора необходимо по КТ головного мозга прицельно искать косвенные признаки массивной ишемии: сдавление субарахноидальных борозд, повышения плотности ствола СМА.
- При выявления ишемии, занимающей более 50% бассейна СМА, ишемический инсульт рекомендуется определить как массивный. При выявлении массивного ишемического инсульта рекомендуется повторять КТ головного мозга: через 12 часов, через 24 часа, через 48 часов Динамическое проведение КТ рекомендуется с целью выявления развития отека и дислокации головного мозга [7].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1b)
- При выявления поперечной дислокации более 2 мм в первые сутки заболевания или более 7 мм в первые 48 часов от начала заболевания рекомендуется трактовать течение инсульта как злокачественное [1, 7].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1b)
- Рекомендуется проведение также таких методов диагностики как рентгенография грудной клетки, электрокардиография. Также необходимо динамическое дуплексное сканирование вен нижних конечностей (не реже 1 раза в 7 дней) в первые 30 дней заболевания.
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
2.5 Иная диагностика
- Рекомендуется проведение иных профильных методов инструментальной диагностики в случае наличия острой патологии со стороны других органов или систем органов. Такая патология может выступать как сопутствующая, но чаще является внечерепным осложнением основного заболевания.
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
3. Лечение
3.1 Консервативное лечение
В острейшем периоде инсульта всем больным необходимо проводить лечение и наблюдение в условиях отделения интенсивной терапии или отделения нейрореанимации. В терапии ишемического инсульта выделяют следующие основные направления: улучшение перфузии головного мозга, нейропротекторная терапия, репаративная терапия, профилактика внечерепных осложнений. При необходимости осуществляют респираторную поддержку.
- Рекомендуется при развитии злокачественного течения придание возвышенного положения головного конца кровати (15-30 градусов) [4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
- Не рекомендуется при злокачественном течении использование гиперосмолярных растворов, барбитуровой комы, кортикостероидов, гипервентиляции [9, 10, 15, 18, 19, 22].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
3.2 Хирургическое лечение
Декомпрессивная краниотомия – единственный метод хирургического лечения злокачественного ишемического инфаркта. Принятие решения о выполнении декомпрессивной краниотомии проводится мультидисциплинарной бригадой, включающей нейрохирурга, невролога, нейрореаниматолога..
- Рекомендуется проведение декомпрессивной краниотомии у больного со злокачественным инсультом в бассейне СМА при наличии показаний [3, 21, 12].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1a)
Комментарии: Декомпрессивная краниотомия показана при:
- уровне бодрствования по ШКГ 9 баллов и более
- поперечной дислокации более 2 мм в первые 24 часа инсульта или более 7 мм в первые 48 часов инсульта
- молодом возрасте пациента ( о С является методом, позволяющим также снизить летальность у больных со злокачественным инсультом [8, 14, 17]. Продолжительность гипотермии в разных работах составила от 2-х суток до 10 суток. По эффекту снижения летального исхода гипотермия значительно уступает декомпрессивной краниотомии. Каких-либо утвержденных протоколов данного вида лечения пока не существует. Гипотермия может сопровождаться большим количеством побочных эффектов, основными из которых являются нарушения сердечного ритма, гипокоагуляция, нарушение электролитного состава плазмы крови, легочные инфекционные осложнения. После завершения гипотермии принципиально важным моментом является постепенный и медленный процесс обратного согревания пациента, в противном случае возможно развитие нейронального повреждения.
- Не рекомендуется при злокачественном течении проведение гипотермии при отсутствии опыта применения данного метода лечения у лечащего врача. Данный метод лечения допустим только как мера отчаяния при отсутствии технической возможности проведения декомпрессивной краниотомии и при наличии опыта применения гипотермии у лечащего врача
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
4. Реабилитация
Ввиду обширного поражения головного мозга больные со злокачественным инфарктом в бассейне СМА являются наиболее инвалидизированными среди пациентов с ИИ и требуют длительной реабилитации, сначала неврологической, а затем бытовой и социальной [6]. Реабилитационный прогноз пациента необходимо учитывать уже при решении вопроса о проведении ДКТ. Если у больного с МИИ имеется тяжелая соматическая патология, не позволяющая активно передвигаться, то проведение полноценной реабилитации невозможно и положительный исход даже при проведении ДКТ маловероятен. Реабилитация больных – задача специализированных реабилитационных центров, однако ее надо начинать как можно раньше, уже в нейрохирургическом и неврологическом стационаре в первые дни после инсульта. Процесс реабилитации парализованного больного можно разделить на следующие этапы:
- правильная укладка пациента;
- самостоятельное удержание головы при пассивном высаживании и пассивные движения в конечностях;
- самостоятельные повороты в кровати и начало разработки активных движений в конечностях;
- высаживание, самостоятельное сидение, тренировка баланса в положении сидя, продолжение разработки активных движений в конечностях;
- вставание и стояние, тренировка баланса в положении стоя, продолжение тренировки баланса в положении сидя и разработки активных движений в конечностях;
- ходьба, упражнения вставание-сидение, продолжение тренировки баланса и разработки активных движений в конечностях;
- самообслуживание.
Процесс ранней реабилитации проходит с участием физиотерапевта, врачей и инструкторов лечебной физкультуры, логопедов-афазиологов, массажиста, медицинских сестер, с привлечением ухаживающих за больным лиц (родственники, сиделка) под руководством лечащего врача. В условиях нереабилитационного стационара основная нагрузка по реабилитации ложится на лицо, осуществляющее уход за больным (родственник, сиделка) под строгим руководством врача. Минимальный срок лечения такого больного в стационаре после ДКТ – 2-3 недели. Помимо реабилитации существуют особенности ухода, связанные с необходимостью профилактики внечерепных осложнений, расчета потребностей в жидкости и питании, уходом за различными стомами и зондами. При лечении такого пациента врач сталкивается с такими частыми осложнениями как боль в области плечевого сустава на стороне пареза, спастичность, дисфагия, игнорирование, психологические проблемы.
- Рекомендуется раннее начало реабилитационных мероприятий: правильная укладка – с 1-го дня инсульта, следующие этапы – через 2-3 дня после декомпрессивной краниотомии при условии стабильной гемодинамики.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Источник