- Симптомы ишемического инсульта
- Инфаркты в бассейне кровоснабжения средней мозговой артерии
- Инфаркты в бассейне кровоснабжения передней мозговой артерии
- Инфаркты в бассейне кровоснабжения задней мозговой артерии
- Инфаркты в вертебробазилярном бассейне кровоснабжения
- Классификация ишемического инсульта
- Ишемический инсульт бассейн передней мозговой артерии
Симптомы ишемического инсульта
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
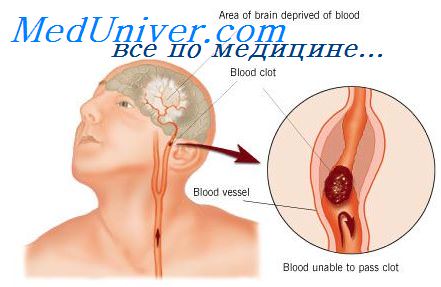
Симптомы ишемического инсульта разнообразны и зависят от локализации и объёма очага поражения головного мозга. Наиболее частой локализацией очага инфаркта мозга бывает каротидный (80-85%), реже — вертебрально-базилярный бассейн (15-20%).
Инфаркты в бассейне кровоснабжения средней мозговой артерии
Особенность бассейна кровоснабжения средней мозговой артерии — наличие выраженной системы коллатерального кровообращения. При окклюзии проксимального отдела средней мозговой артерии (сегмент Ml) может возникать субкортикальный инфаркт, в то время как корковая область кровоснабжения остаётся непоражённой при достаточном кровотоке по менингеальным анастомозам. При отсутствии данных коллатералей может развиваться обширный инфаркт в области кровоснабжения средней мозговой артерии.
При инфаркте в области кровоснабжения поверхностных ветвей средней мозговой артерии может остро возникать девиация головы и глазных яблок в сторону поражённого полушария, при поражении доминантного полушария возможно развитие тотальной афазии и ипсилатеральной идеомоторной апраксии. При поражении субдоминантного полушария развиваются контралатеральное игнорирование пространства, анозогнозия, апросодия, дизартрия.
Инфаркты головного мозга в области верхних ветвей средней мозговой артерии клинически проявляются контралатеральным гемипарезом (в основном верхних конечностей и лица) и контралатеральной гемианестезией с той же преимущественной локализацией при отсутствии дефектов полей зрения. При обширных очагах поражения могут появляться содружественное отведение глазных яблок и фиксация взора в сторону поражённого полушария. При поражениях доминантного полушария развивается моторная афазия Брока. Так же часто встречают оральную апраксию и идеомоторную апраксию ипсилатеральной конечности. Инфаркты субдоминантного полушария приводят к развитию пространственного одностороннего игнорирования и эмоциональным нарушениям. При окклюзии нижних ветвей средней мозговой артерии могут развиваться двигательные нарушения, сенсорная аграфия и астереогноз. Часто обнаруживают дефекты полей зрения: контралатеральную гомонимную гемианопсию или (чаще) верхнюю квадрантную гемианопсию. Поражения доминантного полушария приводят к развитию афазии Вернике с нарушением понимания речи и пересказывания, парафазическими семантическими ошибками. Инфаркт в субдоминантном полушарии приводит к развитию контралатерального игнорирования с сенсорным преобладанием, анозогнозии.
Для инфаркта в бассейне кровоснабжения стриатокапсулярных артерий характерны выраженный гемипарез (или гемипарез и гемигипестезия) или гемиплегия с дизартрией или без неё. В зависимости от размеров и локализации поражения парез преимущественно распространяется на лицо и верхнюю конечность или на всю контралатеральную половину тела. При обширном стриатокапсулярном инфаркте могут развиваться типичные проявления окклюзии средней мозговой артерии или её пиальных ветвей (например, афазия, игнорирование и гомонимная латеральная гемианопсия).
Для лакунарного инфаркта характерно развитие в области кровоснабжения одной из одиночных перфорантных артерий (одиночные стриатокапсулярные артерии). Возможно развитие лакунарных синдромов, в частности изолированных гемипареза, гемигипестезии, атактического гемипареза или гемипареза в сочетании с гемигипестезией. Наличие любых, даже транзиторных признаков дефицита высших корковых функций (афазия, агнозия, гемианопсия и т.д.) позволяет достоверно дифференцировать стриатокапсулярные и лакунарные инфаркты.
Инфаркты в бассейне кровоснабжения передней мозговой артерии
Инфаркты в бассейне кровоснабжения передней мозговой артерии встречают в 20 раз реже инфарктов в области кровоснабжения средней мозговой артерии. Наиболее частым клиническим проявлением бывают двигательные нарушения, при окклюзии кортикальных ветвей в большинстве случаев развивается моторный дефицит в стопе и всей нижней конечности и менее выраженный парез верхней конечности с обширным поражением лица и языка. Сенсорные расстройства обычно слабовыражены, а иногда отсутствуют полностью. Возможно также недержание мочи.
Инфаркты в бассейне кровоснабжения задней мозговой артерии
При окклюзии задней мозговой артерии развиваются инфаркты затылочной и медиобазальных отделов височной доли. Наиболее частыми симптомами бывают дефекты полей зрения (контралатеральная гомонимная гемианопсия). Могут также присутствовать фотопсии и зрительные галлюцинации, особенно при поражении субдоминантного полушария. Окклюзия проксимального сегмента задней мозговой артерии (Р1) может приводить к развитию инфарктов ствола мозга и таламуса, вследствие того что эти области кровоснабжаются некоторыми из ветвей задней мозговой артерии (таламосубталамические, таламоколенчатые и задние хориоидальные артерии).
Инфаркты в вертебробазилярном бассейне кровоснабжения
Окклюзия единственной перфорирующей ветви базилярной артерии приводит к развитию ограниченного инфаркта ствола мозга, особенно в мосте и среднем мозге. Инфаркты ствола мозга сопровождаются симптомами поражения черепных нервов на ипсилатеральной стороне и моторными или сенсорными нарушениями на противоположной стороне тела (так называемые альтернирующие синдромы поражения ствола головного мозга). Окклюзия позвоночной артерии или её основных пенетрирующих ветвей, отходящих от дистальных отделов, может приводить к развитию латерального медуллярного синдрома (синдром Валленберга). Кровоснабжение латеральной медуллярной области также вариабельно и может осуществляться мелкими ветвями задненижней мозжечковой, передней нижней мозжечковой и базилярной артерий.
Классификация ишемического инсульта
Ишемический инсульт — клинический синдром острого сосудистого поражения мозга, он может быть исходом различных заболеваний сердечно-сосудистой системы. В зависимости от патогенетического механизма развития острой фокальной ишемии мозга выделяют несколько патогенетических вариантов ишемического инсульта. Наибольшее распространение получила классификация TOAST (Trial of Org 10172 in Acute Stroke Treatment), в ней выделяют следующие варианты ишемического инсульта:
- атеротромботический — вследствие атеросклероза крупных артерий, что приводит к их стенозу или окклюзии; при фрагментации атеросклеротической бляшки или тромба развивается артерио-артериальная эмболия, также включаемая в данный вариант инсульта;
- кардиоэмболический — наиболее частыми причинами эмболического инфаркта бывают аритмия (трепетание и мерцание предсердий), клапанный порок сердца (митральный), инфаркт миокарда, особенно давностью до 3 мес;
- лакунарный — вследствие окклюзии артерий малого калибра, их поражение обычно связано с наличием артериальной гипертензии или сахарного диабета;
- ишемический, связанный с другими, более редкими причинами: неатеросклеротическими васкулопатиями, гиперкоагуляцией крови, гематологическими заболеваниями, гемодинамическим механизмом развития фокальной ишемии мозга, расслоением стенки артерий;
- ишемический неизвестного происхождения. К нему относят инсульты с неустановленной причиной или с наличием двух и более возможных причин, когда невозможно поставить окончательный диагноз.
По тяжести поражения в качестве особого варианта выделяют малый инсульт, имеющаяся при нём неврологическая симптоматика регрессирует в течение первых 21 дня заболевания.
В остром периоде инсульта по клиническим критериям выделяют лёгкий, средней тяжести и тяжёлый ишемический инсульт.
В зависимости от динамики неврологических расстройств выделяют инсульт в развитии («инсульт в ходу» — при нарастании выраженности неврологической симптоматики) и завершённый инсульт (при стабилизации или обратном развитии неврологических расстройств).
Существуют различные подходы к периодизации ишемического инсульта. С учётом эпидемиологических показателей и современных представлений о применимости при ишемическом инсульте тромболитических препаратов можно выделить следующие периоды ишемического инсульта:
- острейший период — первые 3 сут, из них первые 3 ч определяют как терапевтическое окно (возможность использования тромболитических препаратов для системного введения); при регрессе симптоматики в первые 24 ч диагностируют транзиторную ишемическую атаку;
- острый период — до 28 сут. Ранее этот период определяли до 21 сут; соответственно, в качестве критерия диагностики малого инсульта пока сохраняется регресс симптоматики до 21-го дня заболевания;
- ранний восстановительный период — до 6 мес;
- поздний восстановительный период — до 2 лет;
- период остаточных явлений — после 2 лет.

Источник
Ишемический инсульт бассейн передней мозговой артерии
Ишемический инсульт как следствие атеросклеротического поражения крупной артерии. Атеротромботический инфаркт в бассейне крупного артериального ствола почти всегда возникает у больных отнесенных к группе риска развития атеросклероза мозговых сосудов например у страдающих артериальной гипертензией, сахарным диабетом у курильщиков при наличии клинически бессимптомного шума над сонными артериями бессимптомным стенозом сонных артерий транзиторными ишемическими атаками (ТИА) в анамнезе. ТИА это временный фокальный неврологический дефицит связанный как правило с ишемией мозга или сетчатки глаз разрешающийся в течение 24 ч.
Однако многие ТИА длятся всего несколько минут. Следует различать ТИА в бассейнах сонных артерий и вертебрально-базилярном бассейне.
Для ТИА в зоне кровоснабжения сонной артерии характерны следующие симптомы ипсилатеральная преходящая слепота контралатеральное нарушение моторной или сенсорной функции ограниченное одной половиной тела афазия контралатеральная гомокимная гемианопсия или любая комбинация вышеперечисленного Для вертебрально базилярных ТИА характерны двусторонние ияи перемещающиеся сенсорные и моторные нарушения полная или частичная утрата зрения в обоих гомонимных полях ияи комбинация описанных симптомов Изолированные диплопию головокружение дизартрию или дисфагию не расценивают как ТИА но в сочетании друг с другом или с любыми другими из вышеуказанных симптомов необходимо заподозрить ТИА в вертебрально-базилярном бассейне. Приблизительно у 50% больных с атеротромботическими инфарктами наблюдались ТИА в анамнезе ТИА являются фактором риска развития инсульта. У больных, перенесших ТИА риск развития последующего инсульта по крайней мере в три раза выше чем у тех у кого ТИА не наблюдались.
Атеросклеротическое поражение обычно формируется в зонах со сниженной скоростью кровотока, например на боковой поверхности луковицы сонной артерии. Aтeросклероз в первую очередь поражает крупные экстра и интракраниальные сосуды. Около 80% ишемических инсультов возникают в каротидных бассейнах (системе передней циркуляции) и только 20% — в вертебрально базияяриом бассейне (система задней циркуляции)
Механизм атеротромботического инфаркта в бассейне крупной артерии — это либо артерио-артериальная эмболия либо формирование тромба на месте имевшегося ранее стебоза (так называемый тромбоз in situ) Артсрио-артериальная эмболия — один из частых механизмов развития церебральной ишемии. Эмболы чаще всего исходят из изъязвленных атеросклеротических бляшек в системе сонных артерий Тромбоз in situ возникает в проксимальных отделах сонных дистальных отделах позвоно шых а также в основной артериях. Развитие тромбоза может быть ассоциировано с гиперкоагулянтными состояниями. Эпизоды дегидратации также могут спровоцировать тромбоз
Ишемический инсульт а результате поражения мелких или пенетрирующих сосудов мозга (лакунарный инфаркт). Длительная хроническая артериальная гипертензия пора жает в первую очередь мелкие пенстрирующие артерии мозга. Развивается гипертрофия среднего слоя сосудистой стенки и происходит отложение фибрина (фибриноидный некроз), что приводит к окклюзии сосуда. Лакуны — это мелкие ишемические инфаркты в глубоких отделах полушарий большого мозга или мозгового ствола варьирующие в размерах от 0,5 до 15 мм являющиеся следствием закупорки пенетрирующих артерий мозга в основном передней хориоидальной средней мозговой задней мозговой и основной артерий
Ишемический инсульт в результате кардиогенной эмболии. Эмболы при закупорке интракраниальных сосудов могут происходить из нижележащих отделов наиболее исто из сердца аорты сонных и позвоночных артерий реже из венозной системы. Кардиогенные эмболы вызывают около 15% ишеми геских инсультов Они чаще всего поражают систему средней мозговой артерии имеют крупный размер и прогностически наиболее неблагоприятны Хотя многие заболевания сердца могут служить источником эмболии мозга для некоторых из них это наиболее характерно.
Ишемический инсульт, как следствие гемодинамических нарушений. Еще одним механизмом реализации ишемического повреждения ЦНС является снижение перфузионного давления что ведет к диффузному уменьшению притока крови к мозгу. Это возникает при нарушении насосной функции сердца или системной гипотензии. Такой тип инсульта развивается в пограничных зонах, или гак называемых зонах смежного кровоснабжения т е в наиболее удаленных участках от кровоснабжения крупными артериями. Ишемия зоны смежного кровоснабжения имеет несколько разных типов клинических проявлений которые определяются локализацией поражения в зоне замыкания коллатералей между тремя основными артериальными системами (передняя средняя и задняя мозговые артерии) в зоне замыкания бассейнов передней и средней а также средней и задней мозговых артерий Инфаркты зон смежного кровоснабжения часто бывают двусторонними но могут быть и односторонними.
Последние возникают на фоне предшествующего одностороннего сосудистого заболевания с фокальной гипоперфузией в наиболее удаленной территории от источника кровоснабжения Другие механизмы реализации инфарктов пограничных зон — это микроэмболии или заболевания крови
Ишемический инсульт как следствие неатеросклеретических васкулопатий Несколько типов неатеросклеротических васкулоптий могут быт1 предрасполагающими факторами для развития ншемического инсульта Среди прочих к этой группе относятся цервикоцефалнческие диссскции (расслоения) артерий болезнь мойя мойя фибро-мускуляркая дисплазия и васкулит сосудов мозга В совокупности перечисленные редкие заболевания лежат в основе 5% всех ишемических инсультов. Относительно чаще они встречаются у детей и молодых людей
Ишемический инсульт вследствие гиперкоагулянтиых состояний. Нарушения гемостаза связаны с повышением риска развития ншемического инсульта Такие состояния возникают при дефиците противосвертываюших белков (антитромбина III протеина С протеина S кофактора гепарина II) при нарушениях в системе фибриногена и фибринолиза при гиперкоагулянтиых состояниях в рамках нефроти кского синдрома истинной лолицитемии серповидно-клеточной анемии тромботической тромбоцитопенической пурпуры пароксизмальной но шой миоглобинурии. Эти нарушения являются причинами 1% всех инсультов и 2—7% ишемических инсультов в молодом возрасте
Ишемический инсульт невыясненной этиологии. Несмотря на тщательный сбор анамнеза и обследование этиология 40% ишемических инсультов остается неопределенной. Вероятно, эти цифры выше у больных моложе 45 лет Возможно некоторые из этих инсультов являются следствием кардиогенной эмболии или патологии крови что нс всегда возможно подтвердить современными дополнительными методами обследования. Риск повторного инсульта такого типа несколько ниже, чем других типов инсультов
Источник