- Вертебробазилярный инсульт
- Виды ишемии в вертебробазилярной области
- Симптомы, характерные для заболеваний в вертебробазилярной области
- Оказание первой помощи
- Профилактика
- Недостаточность мозгового кровообращения в вертебрально-базилярном бассейне
- ОСТРЫЕ НАРУШЕНИЯ МОЗГОВОГО КРОВООБРАЩЕНИЯ (ОНМК)
- ИНСУЛЬТ НЕ ПРИГОВОР!
- ИШЕМИЧЕСКИЙ ИНСУЛЬТ
- ПРИЧИНЫ И УСЛОВИЯ
- НАРУШЕНИЯ ЦЕРЕБРАЛЬНОЙ ГЕМОДИНАМИКИ И МЕТАБОЛИЗМА
- КЛИНИЧЕСКАЯ КАРТИНА И ТЕЧЕНИЕ
- ВОССТАНОВИТЕЛЬНОЕ ЛЕЧЕНИЕ
- КРОВОИЗЛИЯНИЕ В МОЗГ (Геморрагический инсульт)
- КЛИНИЧЕСКАЯ КАРТИНА
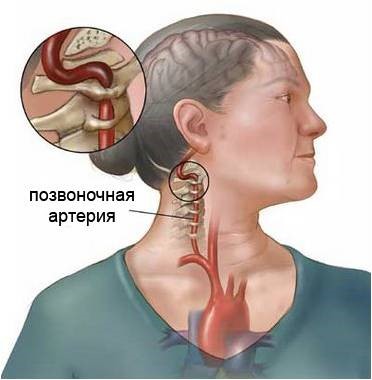
Вертебробазилярный инсульт
Инсульт – это резкое нарушение кровообращения в мозге, следствием которого является потеря сознания и параличи. Поступление крови в мозг осуществляется по четырем артериям: двум позвоночным и двум сонным. Позвоночные артерии формируют вертебробазилярную систему, или бассейн. Их задача – поставлять кровь в задние отделы головного мозга, включающие:
- спинной мозг (его шейный отдел);
- мозжечок;
- продолговатый отдел.
Согласно ряду исследований вертебробазилярный бассейн поставляет в мозг от 15 до 30% всей поступающей в него крови. Если мозговое кровоснабжение через этот канал уменьшается или полностью прекращается, речь идет о вертебробазилярном инсульте.
Виды ишемии в вертебробазилярной области
В зависимости от того, что явилось причиной развития недуга, вертебробазилярные инсульты делятся на три типа:
- лакунарные – на фоне сахарного диабета и гипертонической болезни поражаются стенки мелких сосудов, снижая уровень их проходимости;
- нелакунарные I вида – возникают вследствие закупорки длинных или коротких ветвей основной и позвоночной артерии оторвавшимися тромбами (эмболами), при этом крупные вертебральнобазилярные артерии имеют нормальное сечение;
- нелакуларные II вида – являются следствием поражения и закупорки позвоночной и основной артерии внутри черепа и за его пределами.
Каждый тип вертебробазилярного инсульта характеризуется своей симптоматикой, требует специфического лечения.
Симптомы, характерные для заболеваний в вертебробазилярной области
Вертебробазилярный лакунарный инсульт возникает внезапно, без всяких видимых предпосылок. Сначала начинает кружиться голова, появляется тошнота и рвота. Затем нарушаются двигательные функции отдельных частей тела, выражающиеся в возникновении:
- паралича руки;
- пареза мышц лица, отвечающих за мимику;
- неспособности двигать верхней и нижней конечностью с левой или правой стороны;
- сенсорного синдрома в таламусе;
- одновременного снижения порога чувствительности ладони, стопы, уголка рта.
К отличительным признакам нелакуларного вертебробазилярного инсульта, вызванного поражением ветвей позвоночной или основной артерии, относятся:
- постоянное головокружение и головные боли,
- шумы в ухе и тугоухость,
- одностороннее нарушение двигательных функций руки и ноги, потеря ими чувствительности.
В случае нелакуларного вертебробазилярного инсульта, вызванного непроходимостью задней и нижней артерии мозжечка, наблюдается:
- очень частое головокружение, тошнота и рвота;
- ухудшение глотательного рефлекса;
- нарушение координации движений и равновесия, плавности речи;
- снижение порога чувствительности к боли, теплу и холоду одной половины туловища, руки и ноги – с другой стороны.
Если закупорка произошла в отходящих от основной артерии ветвях, по которым кровь поступает в средний мозг, вертебробазилярный инсульт характеризуется частичным параличом отвечающих за работу глазодвигательного нерва мышц. Одновременно на противоположной стороне парезу подвергаются конечности.
При поражении четверохолмия возникает так называемый паралич вертикального взора, т.е. нарушается способность перемещать глаза вверх. Он сопровождается нистагмом – непроизвольным быстрым движением глазных яблок по вертикали, горизонтали или по кругу.
Причиной частичного или полного прекращения поступления крови в мозжечок чаще всего является артерио-артериальная или кардиальная эмболия мозжечковых артерий. Вертебральная артерия может закупориваться на участке внутри мозгового отдела черепа или за его пределами. Симптомами вертебробазилярного инсульта при закупорке экстракраниальных сосудов (сонные и сегменты позвоночных артерий, плечеголовной ствол) являются:
- нарушение работы сердца и дыхательной системы,
- потеря сознания на короткое время,
- постоянное головокружение,
- нарушение зрения и координации движений,
- вестибулярные и глазодвигательные проблемы.
Оказание первой помощи
Если возникли подозрения, что у человека случился вертебробазилярный инсульт, следует немедленно вызвать неотложку. При этом постарайтесь как можно точнее описать диспетчеру симптомы. После этого приступайте к оказанию первой помощи, которая выражается в следующих действиях:
- уложить больного набок, подставить какую-нибудь емкость под челюсть на случай возникновения рвоты;
- измерить артериальное давление (при вертебробазилярном инсульте оно, как правило, повышенное);
- если есть необходимость – положить больному под язык гипотензивный препарат;
- для снятия отечности мозга дать мочегонный препарат, а для улучшения обмена веществ – нейрометаболический стимулятор;
- врачу неотложки надо сказать, какие лекарства были даны больному, их дозировка.
Профилактика
Как известно, любой недуг проще предупредить, чем потом лечить. Чтобы не допустить возникновения вертебробазилярного инсульта, не нужны никакие специфические профилактические мероприятия. Все, что надо делать, – это:
- полностью отказаться от курения, поскольку никотин отрицательно влияет на величину просвета кровеносных сосудов, а значит, и на кровоток;
- если давление высокое – необходимо принимать лекарственные препараты, способствующие его нормализации;
- следить за уровнем холестерина;
- плавать, больше гулять на свежем воздухе;
- изменить рацион питания в сторону уменьшения животных жиров, соли, отказаться от алкоголя;
- не реже одного раза в год проходить профилактический осмотр.
При возникновении малейшего подозрения на вертебробазилярный инсульт, немедленно обратитесь в ближайшую клинику инсульта в своем городе.
Источник
Недостаточность мозгового кровообращения в вертебрально-базилярном бассейне
Одной из частых причин возникновения головокружения является недостаточность мозгового кровообращения в вертебрально-базилярном бассейне (ВББ), которая может протекать в виде хронической ишемии, преходящих нарушений мозгового кровообращения или в виде инсультов.
Патогенез
Основными причинами ишемических изменений при данной патологии являются факторы, ограничивающие приток крови в вертебрально-базилярную систему или же способствующие избыточному оттоку из нее в другие сосудистые бассейны. Патогенез недостаточности мозгового кровообращения в ВББ может охватывать крайне широкий спектр изменений. Наряду с патологией сосудов вертебрально-базиллярной системы (стенозы и окклюзии) вследствие атеросклероза, большое значение имеют экстравазальные факторы. Например, возможен тромбоз позвоночной артерии, обусловленный диссекцией артерии при хлыстовой или иной травме шеи, неадекватных мануальных манипуляциях на шейном отделе позвоночника.
 |
| Аномалия Киммерли |
К числу других причин относятся также патологические извитости, врожденные нарушения развития в виде гипо- и аплазии позвоночной артерии, аномалия Киммерли. При наличии последней при повороте головы происходят перегиб и компрессия позвоночной артерии с ее возможной травматизацией.
Также значимое влияние на кровоток в вертебрально-базилярном бассейне могут оказывать такие патологические состояния, как аномалия Клиппеля-Фейля-Шпренгеля, незаращение задней дужки атланта, седловидная гиперплазия боковых масс атланта, недоразвитие суставных отростков шейных позвонков, шейные ребра, “steal”-синдром (подключично-позвоночное обкрадывание) и ряд других. Кроме того, часто возникает закупорка сосудов тромбом, сформировавшимся и мигрировавшим в бассейн позвоночной или базилярной артерии из полости сердца.
Необходимо, однако, отметить, что большинство из перечисленных факторов значимы именно для острой сосудистой катастрофы, манифестирующей головокружением, – преходящих нарушений мозгового кровообращения или инсультов. Системного головокружения (т.е., когда у человека возникает ощущение падения, перемещения в пространстве, что сопровождается тошнотой и рвотой) при хронической недостаточности мозгового кровообращения не бывает никогда, а под несистемным чаще всего маскируется тревога, депрессия, ортостатическая гипотензия, метаболические расстройства (гипо-, гипергликемия), лекарственное головокружение, нарушения внимания, зрения и пр., которые требуют адекватной диагностики и лечения.
Клинические проявления
Ядром клинической картины при преходящих нарушениях мозгового кровообращения в вертебрально-базилярном бассейне являются эпизоды головокружения, часто сопровождающиеся тошнотой, рвотой, неустойчивостью при ходьбе и стоянии, шумом, ощущением заложенности в ушах, вегетативными расстройствами в виде профузного пота, тахикардии, побледнения или же наоборот покраснения кожи лица, длительностью от нескольких минут до нескольких часов. Также могут наблюдаться нарушения слуха (преимущественно снижение) и зрения («мушки» перед глазами, «затуманивание зрения», “нечеткость картины”). Крайне драматичными для больных являются внезапные падения без потери сознания («дроп-атаки», синдром Унтерхарншайдта), представляющие собой острое нарушение кровообращения в ретикулярной формации ствола мозга и возникающие обычно при резких поворотах или запрокидывании головы.
Инсульты в вертебрально-базилярном бассейне характеризуются быстрым началом (от появления первых симптомов до их максимального развития проходит не более 5 мин, обычно менее 2 мин), а также следующей неврологической симптоматикой:
- двигательные нарушения: слабость, неловкость движений или паралич конечностей;
- расстройства чувствительности: потеря чувствительности или парестезии конечностей и лица;
- нарушение зрения в виде двоения, выпадения полей зрения;
- нарушение равновесия, неустойчивость
- нарушение глотания и четкости речи.
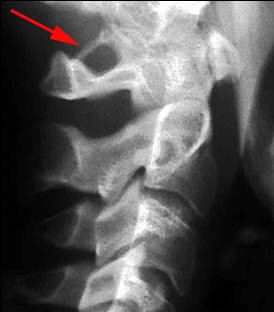
Особой формой острого нарушения мозгового кровообращения в ВББ является инсульт “лучника” (bowhunter’s stroke), связанный с механической компрессией позвоночной артерии на уровне шейного отдела позвоночника при крайнем повороте головы в сторону.
Механическая компрессия позвоночной артерии на уровне шейного отдела позвоночника,
лежащая в основе развития инсульта “лучника”.
Механизм развития такого инсульта объясняется натяжением артерии при повороте головы, сопровождающимся надрывом интимы сосуда (диссекцией) особенно у больных с патологическими изменениями артерий.
Диагностика
При диагностике недостаточности мозгового кровообращения в ВББ необходимо учитывать, что симптомы заболевания зачастую неспецифичны и могут быть следствием другой неврологической или иной патологии, что требует тщательного сбора жалоб пациента, изучения анамнеза заболевания, физикального и инструментального обследований для выявления главной причины его развития. Ведущую роль в диагностике клинически значимых изменений кровотока в вертебрально-базилярном бассейне в настоящее время играют нейровизуализационные методы исследования головного мозга (МРТ и КТ), а также ультразвуковая допплерография и дуплексное сканирование с ЦДК, позволяющие неинвазивно и сравнительно дешево оценить структуру и проходимость сосудистого русла.
Важно отметить, что дифференциальная диагностика между головокружением, вызванным поражением мозжечка и/или ствола головного мозга (центрального) и возникающим при нарушении функции вестибулярного аппарата или вестибулярного нерва (периферического), не всегда проста. С одной стороны очень часто за инсульт принимаются такие состояния как доброкачественное пароксизмальное позиционное головокружение, в то же самое время иногда пациенты с острой сосудистой недостаточностью в ВББ ошибочно проходят лечение по поводу “шейного остеохондроза c вестибулопатическим синдромом” у мануальных терапевтов и остеопатов с развитием соответствующих осложнений.
Лечение
В случае остро возникшего неврологического дефицита (альтернирующих синдромов, мозжечковой недостаточности, «негативных» скотом и т. д.) пациент должен быть в экстренном порядке госпитализирован в региональный сосудистый центр или неврологическое отделение для исключения инсульта в ВББ. При его подтверждении лечение производится согласно актуальным в настоящее время руководствам и рекомендациям.
При головокружении на фоне хронической недостаточности мозгового кровообращения в ВББ основное внимание уделяется препаратам, улучшающим кровообращение головного мозга за счет вазодилатирующего и реопозитивного действия (винпоцетин, циннаризин, бетагистин и др.). Большое значение имеет адекватная коррекция артериального давления, профилактика тромбообразования при различных нарушениях сердечного ритма.
Источник
ОСТРЫЕ НАРУШЕНИЯ МОЗГОВОГО КРОВООБРАЩЕНИЯ (ОНМК)
Среди всех ОНМК — Ишемический инсульт развивается у 80% Кровоизлияние в мозг – у 12%, субарахноидальное кровоизлияние – у 8% пациентов.
Распространенность инсульта в бывших странах СНГ чрезвычайно высока и находится на первых местах в мире. Смертность в течение первых 30 дней заболевания составляет 22-24%, к концу года от начала заболевания достигает 48-50%. Наиболее тяжело протекает кровоизлияние в мозг. Восстановиться после инсульта в настоящее время удается в 14-16% случаев, остальные пациенты, при отсутствии реабилитации остаются инвалидами. Ключевое значение в снижении инвалидности и полноценной социализации имеет раннее начало и достаточный объем восстановительного лечения. Своевременное (сразу по окончании острейшего периода – 2-3 неделя от начала инсульта) комплексное восстановительное лечение (нейрореабилитация) в специализированных учреждениях, позволяет увеличить процент восстановления пациентов с 14-16% до 64-65%. Очень важно проводить реабилитацию в учреждениях, ориентированных на современную доказательную медицину. Клиника «Времена года» является специализированным учреждением для восстановительного лечения пациентов после инсульта, травмы головного и спинного мозга, где удается восстановить утраченные функции и возвратить пациентов к полноценной жизни в подавляющем большинстве случаев.
На фото: Пациент клиники «Времена года» перед выпиской. Поступил с правосторонней гемиплегией. Через два месяца полностью восстановлена ходьба, функция руки восстановлена, в объеме, достаточном для самообслуживания
На фото:отдых на занятии тренировка ходьбы, с использованием подвесной системы
ИНСУЛЬТ НЕ ПРИГОВОР!
К острым нарушениям мозгового кровообращения относятся:
- Ишемический инсульт
- Кровоизлияние в мозг
- Субарахноидальное кровоизлияние
Все вышеперечисленные острые нарушения мозгового кровообращения, принято объединять термином «ИНСУЛЬТ». Инсульт в настоящее время является одной из ведущих причин смертности и основной причиной приводящей к инвалидности человека
По определению ВОЗ (всемирной организации здравоохранения) — инсульт – быстро развивающееся очаговое или глобальное нарушение функции мозга, длящееся более 24 часов или приводящее к смерти, при исключении другой причины заболевания.
Кроме перечисленных форм ОНМК, очень часто встречается преходящее нарушение мозгового кровообращения — Транзиторная ишемическая атака (ТИА) – характеризующаяся исчезновением неврологической симптоматики в течение 24 часов от момента возникновения.
ИШЕМИЧЕСКИЙ ИНСУЛЬТ
Понятие ИШЕМИЧЕСКИЙ ИНСУЛЬТ отражает факт развития заболевания, обусловленного уменьшением кровотока в определенной зоне мозга и характеризующегося формированием инфаркта мозга. ИНФАРКТ МОЗГА – это зона некроза, образовавшаяся вследствие стойких нарушений метаболизма, возникших в результате недостаточного кровоснабжения участка мозга.
Классификация ишемического инсульта строится на следующих основных принципах:
1. В соответствии с механизмом развития:
- Атеротромботический – вследствие атеросклероза крупных артерий, что приводит к их стенозу и окклюзии, при разрушении атеросклеротической бляшки или тромба развивается артерио-артериальная эмболия.
- Кардиоэмболичекий – чаще всего в результате аритмий (трепетание и мерцание предсердий), клапанные пороки сердца (митральный), острый период инфаркта миокарда.
- Лакунарный – вследствие перекрытия артерий малого калибра, их поражении обычно связано с наличием артериальной гипертензии и сахарного диабета.
- Гемодинамический – вследствие сосудистой мозговой недостаточности
- Ишемический – связанный с другими, более редкими причинами – неатеросклеротическими васкулопатиями, гиперкоагуляцией крови, ангиоспазм при мигрени, угнетением газотранспортных свойств крови (гематологические заболевания).
- Ишемический — неизвестного происхождения
2. В соответствии с локализацией инфаркта в определенном артериальном бассейне, а также в соответствии с размерами зоны поражения.
ПРИЧИНЫ И УСЛОВИЯ
По данным Американской врачебной ассоциации причинами ишемического инсульта (инфаркта мозга) являются:
- Артерио-артериальные тромбоэмболии из экстракраниальных артерий – в 30% случаев
- Внутрисердечные тромбы – в 20-25% случаев
- Лакунарные инфаркты при гиалинозе мелких артерий при гипертензии – 15-20% случаев
- Неуточненные причины – 30% случаев
Условиями, предрасполагающими к развитию инфаркта мозга, является совокупность локальных и системных факторов. К локальным факторам относятся:
- Атероматозные бляшки на интиме магистральных сосудов и церебральных артерий
- Тромбообразование, которое возникает вследствие поражения эндотелия сосудов при наличии атероматоза, замедлении и турбулентности кровотока в области стенозов, агрегации тромбоцитов и других форменных элементов крови, коагуляции фибрина и угнетению локального фибринолиза.
- Поражения сердца, с высоким эмбологенным потенциалом – атеросклероз аорты, клапанов сердца, внутрисердечное тромбообразование при нарушениях сердечного ритма, прежде всего мерцательная аритмия.
- Деформирующий спондилез шейного отдела позвоночника может играть существенную роль в развитии инфаркта в вертебро-базилярном бассейне.
- Синдром Клиппеля-Фейля – синостоз шейных позвонков
- Синдром Арнольда-Киари – комбинация мальформации миндаликов мозжечка с коарктацией большого затылочного отверстия.
- Артерииты различного происхождения (при болезни Такаясу, болезнь Мойа-Мойа, инфекционные аретерииты – как проявление СПИДа, туберкулеза, сифилиса и др.).
К системным факторам относятся:
- Нарушения центральной и церебральной гемодинамики. Кардиальный гиподинамический сидром – снижение уровня эффективной работы сердца, при ИБС, нарушениях сердечного ритма, поражениях клапанного аппарата.
- Гипокинетический вариант гемодинамики с низкими показателями АД и снижением уровня кровотока в артериальной системе мозга, в особенности в вертебро-базиллярном бассейне, также предрасполагает к развитию ишемического инсульта.
- Артериальная гипертензия ускоряет развитие атеросклеротических поражений магистральных артерий, в том числе мозговых. Резкие колебания АД разрушают пристеночные тромбы и способствуют их переносу в артериальную систему мозга.
- Повышение гидродинамического сопротивления крови
- Нарушения сердечного ритма. Наиболее неблагоприятна – постоянная или интермитирующая фибрилляция (трепетание) предсердий (мерцательная аритмия), риск многократно повышается при сочетании мерцательной аритмии с артериальной гипертензией.
- Ангиоспазм при мигрени
- Коагулопатии, характеризующиеся резкой прокоагулянтной активностью у больных с артериальной гипотензией или хронической сердечной недостаточностью.
- Угнетение газотранспортной функции крови при анемиях.
Вышеперечисленные факторы являются причинами, предрасполагающими к развитию мозговой ишемии. Причинами, непосредственно провоцирующими развитие ишемического инсульта , (острой фокальной ишемии) являются:
- Резкая декомпенсация центральной гемодинамики в форме уменьшения эффективной работы сердца, особенно при нарушениях сердечного ритма.
- Резкая декомпенсация центральной гемодинамики с быстрым повышением АД и срывом ауторегуляции мозгового кровотока, приводящая к мобилизации пристеночных тромбов и их заносу в артериальную систему мозга.
- Остро наступающие нарушения коагуляционного статуса крови.
НАРУШЕНИЯ ЦЕРЕБРАЛЬНОЙ ГЕМОДИНАМИКИ И МЕТАБОЛИЗМА
Метаболические изменения в ответ на развитие острой фокальной ишемии мозга развивиаются в закономерной последовательности. При снижении мозгового кровотока ниже 55мл\(г-мин) регистрируется первичная реакция торможения синтеза белка в нейронах, снижение кровотока ниже 35мл\(г-мин) стимулирует анаэробный гликолиз, дальнейшее снижение ведет к выраженному нарушению энергетического обмена и далее к аноксической деполяризации клеточных мембран (гибели клетки). Ядро инфаркта (центральная зона) формируется через 6-8 мин после развития острой фокальной ишемии, а в течение нескольких часов центральная зона окружена зоной «ишемической полутени» (пенумбры).
Пенумбра – область динамических (обратимых) метаболических изменений, которые носят функциональный характер. Длительность существования пенумбры – определяет «терапевтическое окно» на протяжении которого, лечебные мероприятия наиболее перспективны и ограничивают обьем инфаркта. Большая часть и инфаркта формируется через 3-6 часов после появления первых очаговых симптомов, а окончательное формирование завершается, как правило, через 48-50 часов.
КЛИНИЧЕСКАЯ КАРТИНА И ТЕЧЕНИЕ
Симптомы, предшествующие развитию инсульта (продромальные симптомы) иногда развиваются за недели или даже месяцы до инсульта и являются неспецифическими. Головная боль головокружение, «мушки» перед глазами, приступы потемнения в глазах – чаще всего наблюдаются у пациентов в случаях развития инсульта на фоне резкого повышения АД. Серьезным предвестником ишемического инсульта являются транзиторные ишемические атаки (ТИА) в старой терминологии – преходящие нарушения мозгового кровообращения. К предвестникам также относятся эпизоды глобальной амнезии – внезапная дезориентировка в окружающем мире, амнезия на ближайшие события (1-2 суток).
Среди сна развивается 40% тромботических инсультов и 17% эмболических. Топически, инсульты в каротидном бассейне развиваются в 6 раз чаще, чем в вертебробазилярном бассейне.
Эмболические инсульты характеризуются внезапным началом с утратой сознания и одновременным появлением отчетливых очаговых симптомов. Но в первые часы преобладают общемозговые симптомы над очаговыми.
Тромботические и гемодинамические инсульты характеризуются постепенным началом, медленным нарастанием симптомов (их «мерцанием») на протяжении часов , иногда 1-2 суток. Имеется явное преобладание очаговых симптомов над общемозговыми.
Различают три основных варианта течения инсульта: прогредиентный, регредиентный и рецидивирующий. Прогредиентный тип характеризуется неуклонным угнетением жизненно-важных функций, углублением нарушений сознания, выраженным неврологическим дефицитом, ранним развитием осложнений. Регредиентный тип – при ограниченном инфаркте, очаговые симптомы нерезко выражены, нарушения жизненно-важных функций отсутствуют или слабо выражены. Рецидивирующий тип – ухудшение состояния на фоне регресса симптомов, непосредственно после развития инсульта.
Варианты ишемического инсульта:
- Классический вариант — описан выше
- Зеркальный инсульт (зеркальный инфаркт) – появление очаговых симптомов в полушарии, противоположном тому, которое было поражено с начала заболевания.
- Геморрагический инфаркт. Для обозначения этого варианта используются другие термины – «кровоизлияние в инфаркт», «геморрагическая трансформация инфаркта». Геморрагическая трансформация встречается в 38-70% случаев, определяющую роль в ее развитии играет быстрое формирование обширного инфаркта на фоне высокого АД.
- Сочетанный инсульт – одновременное возникновение ишемических изменений в одной зоне мозга и геморрагических в другой.
Летальность в течение первого месяца развития ишемического инсульта составляет 18-22%. Стойкая инвалидизация наблюдается у 60-80% выживших.
ВОССТАНОВИТЕЛЬНОЕ ЛЕЧЕНИЕ
Степень инвалидизации , объем утраты функций движения, речи, чувствительности, психических нарушений – напрямую зависит от сроков начала и качества восстановительного лечения. Реабилитация пациентов после перенесенного инсульта должна начинаться сразу по мере стабилизации параметров жизнедеятельности в острейшем периоде инсульта. Восстановление утраченных функций длительный и сложный процесс, требующий большого количества различных специалистов, специального оборудования, соответствующих условий. Клиника «Времена года» специализируется на восстановительном лечении пациентов после инсульта, здесь имеется квалифицированный персонал, уникальные технологии и оборудование необходимые для успешного восстановления после болезни и возврату к активной жизни. Сроки восстановительного лечения зависят от многих факторов, прежде всего тяжести поражения головного мозга, возраста, объемов неврологического дефицита, наличия и тяжести сопутствующих заболеваний и др. Во всех случаях сроки восстановления колеблются от 2-2.5 месяцев до 5-6 месяцев и более. Наибольших результатов удается добиться в течение первого полугодия после инсульта, хотя имеются примеры прекрасных результатов и по прошествии 2-х и более лет.
КРОВОИЗЛИЯНИЕ В МОЗГ
(Геморрагический инсульт)
Кровоизлияние в мозг (геморрагический инсульт) – клиническая форма острого нарушения мозгового кровообращения, характеризующаяся любым (нетравматическим) попаданием крови в полость черепа, обусловленная разрывом внутримозговых сосудов в связи с заболеваниями сосудов мозга. Геморрагический инсульт составляет 8-15% всех инсультов, и считается наиболее тяжелой формой заболевания среди других ОНМК.
Причинами кровоизлияния многообразны — могут быть внезапные резкие подъемы АД, передозировка антикоагулянтов, артерииты и другие поражения артерий головного мозга при хроническом алкоголизме и наркомании, другие заболевания:
Первичные сосудистые заболевания центральной нервной системы:
- Артериальные аневризмы церебральных сосудов (см. также статью «Аневризмы сосудов голвного мозга)
- Сосудистые мальформации (артерио-венозные мальформации, каверномы, и артериовенозные фистулы)
- Аномалии сосудистой системы мозга (болезнь Нисимото, расслаивающиеся аневризмы церебральных сосудов)
Вторичные сосудистые заболевания мозга:
- Артериальная гипертензия
- Васкулиты
- Болезни крови
- Нарушения свертывающей системы крови
Перечисленные причины приводят кровоизлиянию на фоне предшествующих изменений артериальной системы мозга. В подавляющем большинстве случаев это гиалиноз мелких артерий и артериол при стойкой артериальной гипертензии.
Внутримозговые гематомы подразделяют по локализации и объему. В подавляющем большинстве случаев (90%) гематомы локализуются в супратенториальных отделах мозга. Различают лобарные, медиальные, латеральные, смешанные внутримозговые гематомы.
- Лобарные – кровоизлияния при которых кровь не выходит за пределы коры и белого вещества соответствующей доли головного мозга.
- Кровоизлияние в подкорковые ядра (кнаружи от внутренней капсулы) принято обозначать как латеральный инсульт, а кровоизлияние в таламус – как медиальный инсульт (кнутри от внутренней капсулы).
- Смешанные внутримозговые гематомы (встречаются чаще) кровь распространяется в пределах нескольких анатомических зон.
- Кровоизлияние в задней черепной ямке (10%) от всех внутримозговых гематом.
КЛИНИЧЕСКАЯ КАРТИНА
Развитие симптомов геморрагического инсульта (кровоизлияния) обусловлено следующими основными факторами:
- Локализацией кровоизлияния
- Нарушение функции участков мозга, сдавленных гематомой
- Повышение внутричерепного давления и отек мозга
- Нарушение ликворо-циркуляции
- Смещение структур мозга, в связи с давлением гематомы
- Прорыв крови в желудочки и субарахноидальное пространство
- Развитие острой внутренней гидроцефалии
Продромальные симптомы практически отсутствуют, изредка имеют место неспецифические проявления – головная боль, чувство тревоги, головокружение, шум в ушах и др.
Типичным для большинства кровоизлияний, является острейшее начало с очень сильной головной боли. Вслед за этим развивается угнетение сознания, рвота, грубые симптомы выпадения, часто присоединяются менингеальные симптомы. При глубокой коме, менингеальные симптомы могут отсутствовать. При полушарных геморрагиях могут наблюдаться судорожные припадки.
Кровоизлияния в области базальных ядер почти всегда развивается у больных с выраженной артериальной гипертензией и преимущественно днем. Часто они возникают при резком физическом напряжении или стрессе. Симптомы развиваются внезапно и достигают максимума в течение нескольких секунд. Больные сразу падают и наступает кома. Сразу же выявляется паралич или выраженный парез на стороне, противоположной зоне поражения, обнаруживаются патологические стопные рефлексы. Характерны отклонение взора в сторону поражения, а также нарушения дыхания и выраженные общемозговые симптомы – гиперемия, рвота, брадикардия. АД чаще повышено.
По мере нарастания объема гематомы, проявляется отек вокруг очага поражения, повышается внутричерепное давление, рано появляются симптомы вклинения. В таких случаях раннее хирургическое вмешательство может предотвратить летальный исход.
При прорыве массивных глубинно расположенных гематом в боковой желудочек внезапно наступает еще более резкое ухудшение состояния. Углубляется кома, угасают сухожильные рефлексы, не вызываются стопные рефлексы. Нарушения стволовых функций проявляется резким нарушением дыхания, нарушениями сердечного ритма, гипертермией, гипергликемией.
Кровоизлияние в зрительный бугор часто сопровождаются прорывом крови в 3-й желудочек. Клиническая картина аналогична.
Кровоизлияния малого объема проявляются контралатеральной гемианопсией, контралатеральным гемипарезом, гемианестезией и «таламической рукой» — сгибание в лучезапястном и пястнофаланговом суставах при одновременном разгибании в межфаланговых суставах. Иногда на стороне поражения возникает гиперкинез.
Массивные кровоизлияния, локализующиеся в непосредственной близости от ликворопроводящей системы, часто осложняются острой окклюзионной гидроцефалией. Резкое нарушение циркуляции ликвора способствует смещению полушарных структур и развитию верхнего вклинения.
При гематомах в височной и теменной долях преобладает контралатеральный гемипарез (плегия) с низким мышечным тонусом, сухожильные рефлексы чаще угнетены, но могут быть повышены. При поражении доминантного полушария выявляются афатические нарушения.
Суммарный показатель летальности при кровоизлиянии в мозг к концу первого месяца после начала заболевания составляет 35-60%. Летальность при кровоизлиянии в ствол мозга -100%, при кровоизлиянии в глубинные отделы мозга – 45-50%, при лобарных гематомах 17-28%.
Инвалидизация после перенесенного геморрагического инсульта приближается к 100%, поэтому максимально ранняя нейрореабилитация в условиях специализированной клиники способствует восстановлению утраченных функций и возврату к активной жизни.
На фото: пациентка после спонтанного кровоизлияния в мозг. Тетраплегия, тотальная афазия
Через 4 месяца – самостоятельное стояние в имитаторе ходьбы
Источник