- Капризы седалищного нерва
- Защемление седалищного нерва, симптомы и лечение
- Что такое седалищный нерв?
- Причины защемления и воспаления седалищного нерва
- Основные причины ишиаса:
- Факторы риска ишиаса
- Факторы, повышающие риск ишиаса:
- Симптомы ишиаса
- Что делать при защемлении седалищного нерва?
- Как положение тела влияет на болевой синдром:
- Способы лечения защемления седалищного нерва
Капризы седалищного нерва
Лето — пора активности: ремонт квартиры, садово-огородные хлопоты, купание, бадминтон, велосипед… Список связанных с физической нагрузкой летних забот и радостей поистине неисчерпаем. Но иногда непривычные усилия, работа в неудобной позе, охлаждение могут спровоцировать поражение седалищного нерва.
Типичные признаки — боль в ягодице, распространяющаяся по задней поверхности бедра и голени и иногда достигающая стопы, онемение кожи этих областей и слабость (вплоть до паралича) мышц ног, а также резкая боль и непроизвольное мышечное сокращение, когда при осмотре врач пытается поднять и выпрямить ногу лежащего на спине пациента. Все эти симптомы обусловлены функциональными особенностями и местонахождением седалищного нерва, который начинается от крестцового нервного сплетения, проходит под мышцами ягодицы через заднюю поверхность бедра, а чуть не доходя подколенной ямки, раздваивается на две нисходящие ветви. Седалищный нерв обеспечивает кожную чувствительность соответствующих зон, проводит двигательные импульсы к мышцам, разгибающим туловище и бедро, сгибающим голень и поднимающим вверх стопу.
Причины, вызывающие болезненное состояние
седалищного нерва
Самая частая из них — сдавливание. Симптомы выглядят по-разному, в зависимости от того, на каком уровне оно произошло и чем вызвано. Как развивается болезнь, когда сдавлен один из спинномозговых корешков крестцового нервного сплетения? Если причина — грыжевое выпячивание межпозвоночного диска, внезапно возникает резкая боль, усиливающаяся при движениях и кашле. Одновременно в течение первых суток нарастают нарушения кожной чувствительности и слабость мышц. Корешок, сдавленный утолщенной связкой или костным разрастанием при остеохондрозе, постепенно дает нарастающую боль и онемение. Мышечная слабость присоединяется значительно позже, при далеко зашедшем поражении возможна атрофия мышцы.
Сдавливание седалищного нерва мышцами называется туннельным синдромом. К нему могут привести некоторые заболевания позвоночника и суставов, травмы, плоскостопие и даже неудачные инъекции в ягодицу. Проявления туннельных синдромов разнообразны: от боли в ягодице до жгучих болей в подошве ноги и невозможности управлять движениями стопы.
Травмы седалищного нерва (ушибы, разрывы, колотые и резаные раны) сопровождаются, как правило, умеренной болью, но нарушают передачу двигательных импульсов. Они могут приводить к атрофии мышц, параличам, а также к возникновению сухости кожи и трофических язв на ногах.
Целый ряд заболеваний, нарушающих обмен веществ, способен нарушать работу седалищного нерва — это сахарный диабет, некоторые болезни щитовидной железы, различные отравления.
Вызываемый вирусом герпеса опоясывающий лишай иногда дает сильную боль и высыпания в виде пузырьков по ходу седалищного нерва.
Современные методы диагностики позволяют точно выяснить причины неблагополучия. Прежде всего, как правило, прибегают к рентгенографии поясничнокрестцового отдела позвоночника. Она позволяет оценить состояние позвонков и выявить костные разрастания. Информацию о работе межпозвонковых суставов дает рентгенография с функциональными пробами (сгибание, разгибание). В некоторых случаях проводят рентгенографию с введением контрастного вещества в спинномозговой канал.
Компьютерная томография позволяет детально исследовать не только костные структуры, но и межпозвонковые диски. Она незаменима при диагностике дисковых грыж, а также опухолей и травматических повреждений. «Разглядеть» спинной мозг, дать прогноз его жизнеспособности при сдавливании позволяет магнитно-резонансная томография. Судить о характере поражения седалищного нерва, особенностях происходящего в нем процесса позволяет электромиография. Этот метод состоит в исследовании биоэлектрической активности мышц под действием разных видов стимуляции.
Лечение поражений седалищного нерва — это, в первую очередь, устранение повреждающего фактора. При небольших грыжах межпозвонковых дисков прибегают, как правило, к медикаментозной терапии. Ее цель — улучшить кровообращение, снять воспаление, отек и болезненный спазм мускулатуры. Когда острые симптомы ликвидированы, лечение продолжают с помощью физио- и мануальной терапии, иглоукалывания, электростимуляции мышц. Полезны также лечебная гимнастика, вытяжение.
При массивных дисковых грыжах, когда грубо нарушены функции конечностей, становится необходимым хирургическое лечение. С недавних пор в наших клиниках появилась возможность проводить его с помощью эндоскопической техники. Такие операции малотравматичны и позволяют пациентам подниматься на ноги уже на третьи сутки после операции. Примерно так же проводится лечение и тогда, когда спинномозговой корешок сдавлен костным разрастанием при остеохондрозе.
Нейромышечные туннельные синдромы лечат, в основном, консервативно. Блокады, мануальная терапия, ношение специальных поясов и ортопедических стелек в сочетании с приемом противовоспалительных и противоотечных средств, а также препаратов, снижающих чрезмерно высокий мышечный тонус, позволяют добиться успеха.
Воспалительное поражение позвонков и межпозвонковых суставов требует не только борьбы с воспалением, но и антибактериальной терапии, если причина воспалительного процесса — вторгшаяся в организм инфекция. При опухолях спинного мозга и его корешков прибегают к хирургическому лечению, лучевой и химиотерапии.
Степень восстановления функции седалищного нерва зависит, прежде всего, от тяжести и давности его поражения. Многих осложнений и последствий удается избежать, если своевременно обратиться к врачу и как можно раньше начать лечение.
Как предотвратить поражение седалищного нерва?
Прежде всего, бережно относиться к своему позвоночнику (в частности, научиться правильно поднимать тяжести). Особенно важно следить за его состоянием тем, кто относится к так называемой группе риска: водителям, работникам автосервиса, спортсменам, тем, кто сталкивается с тяжелым физическим трудом. Избежать многих неприятностей поможет регулярное посещение бассейна и занятия физкультурой (хотя бы утренней гимнастикой).
автор: Ирина Кудрявцева
консультант — Кирилл Шляпников
Источник
Защемление седалищного нерва, симптомы и лечение
Одна из самых частых причин острой боли в спине и нижних конечностях – это защемление седалищного нерва. По разным источникам от 3 до 40% людей хотя бы раз в жизни сталкиваются с этой проблемой. Чтобы визит к врачу стал продуктивнее, рассмотрим симптомы и лечение защемления седалищного нерва. Когда пациенты имеют представление о болезни, её причинах и способах лечения, то более четко и последовательно излагают жалобы. Соответственно, у врача больше времени остается на осмотр и на конкретные уточняющие вопросы.
Что такое седалищный нерв?
Позвоночник человека состоит из 33-34 позвонков, которые условно сгруппированы в пять отделов: шейный, грудной, поясничный, крестцовый и копчиковый. Внутри позвоночного столба расположен спинной мозг – орган центральной нервной системы. Между каждыми двумя соседними позвонками по бокам есть отверстия. Через них проходят нервные корешки, которые связывают спинной мозг со всеми остальными нервами организма.
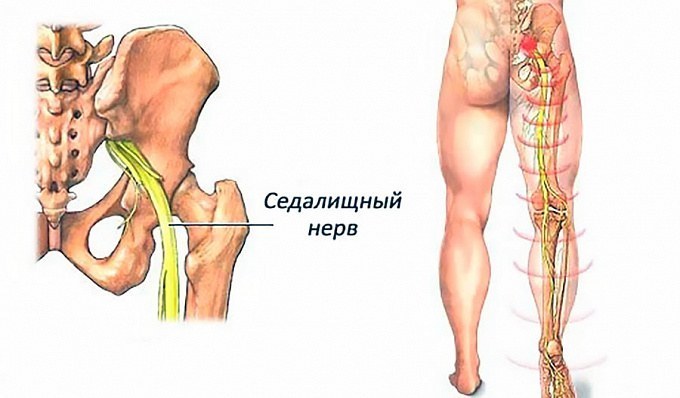
Седалищный нерв образуется из двух поясничных и трех крестцовых спинномозговых нервов (LIV, LV, SI -SIII). Это самый крупный нерв в теле человека: его толщина сопоставима с указательным пальцем. И самый длинный: ветви седалищного нерва иннервируют мышцы ягодичной области и ноги, начиная от бедра и заканчивая пальцами на стопе. Благодаря этому нервному пучку мы можем двигать ногой, чувствовать куда наступаем, ощущать боль, если ударились коленкой или натерли мозоль. То есть вся информация о состоянии кожи, мышц, костей и суставов ноги передается в мозг по веточкам седалищного нерва, и движения обеспечиваются ими же.
В зависимости от уровня поражения нерва жалобы пациента отличаются. Задача врача – выяснить, по какой причине развилось защемление, чтобы устранить её, а не просто облегчить симптомы.
Причины защемления и воспаления седалищного нерва
В переводе с греческого ишиас — это воспаление седалищного нерва. Не любое сдавление нерва сопровождается воспалением. Но для простоты понимания ишиас и защемление седалищного нерва условно считают равнозначными терминами.
Ишиас – это не болезнь, а синдром. То есть группа симптомов, за которыми скрываются разные патологии.
Основные причины ишиаса:
- Грыжа межпозвоночного диска.
Обнаруживается в 90% случаев защемления седалищного нерва. При этом обратное условие «есть грыжа, значит будет защемление» не верно. Грыжи бывают бессимптомными.
- Стеноз позвоночного канала, спондилоартроз.
Возрастные изменения костной ткани и связок. Отверстия между позвонками уменьшаются в диаметре из-за костных наростов, и нервным корешкам становится тесно, они сдавливаются.
- Опухоль. Сдавливает нерв своим объемом. Редкая, но опасная патология.
- Спазм грушевидной мышцы.
Седалищный нерв проходит внутри грушевидной мышцы, поэтому при её напряжении сдавливается.
- Повреждение нерва при внутримышечных инъекциях. Уколы можно делать только в верхний наружный квадрант ягодицы, потому что ниже в глубине мышц проходит седалищный нерв. Медицинские работники об этом знают, а дилетанты – не факт.
- Повреждение нерва при травмах, переломах в области тазобедренного сустава, при протезировании сустава.
- Инфекции (грипп, малярия и др.). Воспаление происходит за счет общего воздействия инфекционных токсинов.
- Беременность.
Увеличенная матка во втором-третьем триместре давит на тазовые мышцы, вызывая их спазм. Перераспределение центра тяжести и смещение поясничных позвонков предрасполагает к ущемлениям на уровне нервных корешков. В области малого таза нерв придавливает растущая голова плода. Все эти причины сочетаются при беременности. Боли в пояснице беспокоят от 40 до 80% беременных. Но по результатам осмотра, только 5% из них имеют ишиас.
Факторы риска ишиаса
Факторы риска не гарантируют болезнь, но повышают вероятность. Есть факторы риска, на которые мы повлиять не можем, например, пол и возраст. А есть те, которые можно изменить. Например, бросить курить или начать делать растяжки по утрам.
Факторы, повышающие риск ишиаса:
Симптомы ишиаса
Лечением болей в спине занимается врач-невролог. Но если ситуация срочная, а специалист занят, то врач общей практики или терапевт тоже может принять больного и назначить обследование.
Для постановки диагноза врач подробно выясняет жалобы, собирает анамнез и проводит осмотр. Все три пункта позволяют определить симптомы, т.е. характерные признаки болезни.
- Боль в спине, пояснице или ягодичной области. Пациенты описывают боль как острую, жгучую, стреляющую. Она возникает внезапно, распространяется в ногу ниже колена, вплоть до пальцев стопы. Поражение чаще всего одностороннее. Боль усиливается при долгом стоянии и смене положения тела, а также при чихании, кашле и смехе. Реже болевой синдром начинается постепенно с тянущих, ноющих болей, которые усиливаются при физической нагрузке.
- Нарушение подвижности в суставе: полностью разогнуть ногу невозможно, как будто её «заклинило». Бывает, что пациенты хромают.
- Онемение, покалывание, неприятные ощущения в виде мурашек, холода или жара.
- Изменение цвета кожи по сравнению со здоровой ногой. Может быть бледность или наоборот, покраснение.
- Повышение температуры тела и общее недомогание, если причина ишиаса – инфекционное заболевание.
- Симптом Ласега или симптом натяжения – специфичен для ишиаса. Больной лежит на спине, а врач поднимает вверх его разогнутую в колене ногу. У здорового человека нога поднимается на 900. При защемлении седалищного нерва угол меньше, т.к. боль не позволяет двигаться выше.
Если есть сомнения в диагнозе, необходима дополнительная инструментальная диагностика: магнитно-резонансная или компьютерная томография. 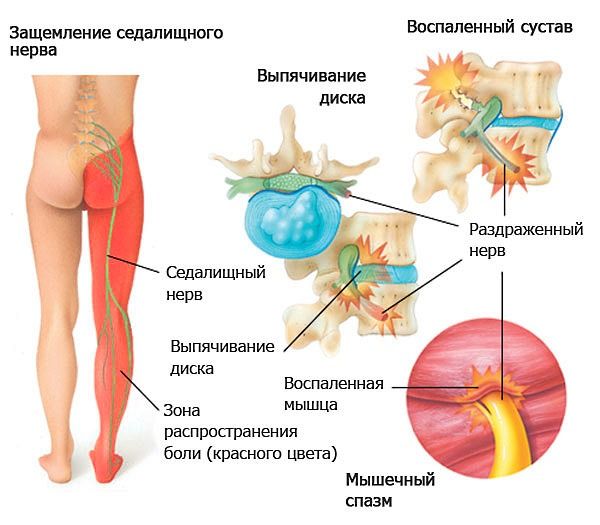
Что делать при защемлении седалищного нерва?
Если нерв ущемился внезапно и боль сильная, человек обратится за помощью как можно быстрее. Если же симптомы нарастают постепенно или болезненность не постоянная, то визит в клинику может долго откладываться на потом. При этом пациента всё равно волнует, как избавиться от боли в седалищном нерве в домашних условиях. Особенно, если ишиас возник у женщины во время беременности, когда способы лечения ограничены из-за потенциального риска для плода.
Самое простое, что можно сделать для облегчения боли – выбрать удобную позу. Здесь нет универсального решения. Каждый руководствуется личными ощущениями.
Как положение тела влияет на болевой синдром:
- Мышцы устают находиться в одной позе длительное время, и тогда возникает спазм. При спазме грушевидной мышцы защемляется седалищный нерв. Соответственно, то положение, которое стало причиной боли, надо сменить. Долго сидели – встаньте и пройдитесь, долго стояли – сядьте.
- Положение, выбранное для облегчения боли, тоже надо менять. Выберете два-три варианта, в которых боль минимальна, и чередуйте их.
- Если вы вынуждены долго стоять, переносите вес тела на одну, то на другую ногу. Так мышцы таза поочередно разгружаются. По возможности делайте шаги. В движении мышцы устают меньше.
- При долгой сидячей работе выбирайте моменты встать, пройтись, потянуться. Разминайтесь по пять минут через каждый час.
- Для облегчения боли в положении сидя выберете высокий стул, под спину положите подушку, чтобы спина была выпрямлена, а в коленях образовался прямой или тупой угол.
- Положение лежа и полулежа пациенты выбирают чаще всего. Используйте дополнительные подушки: под колени и поясницу, когда лежите на спине; между согнутых колен и под верхнюю руку, когда лежите на боку. Для таких случаев удобны «подушки для беременных». Они длинные, имеют форму буквы П или Г, то есть одновременно поддерживают поясницу, ноги и руки. При одностороннем ишиасе пациенты отмечают, что легче лежать на здоровом боку.
- Согревание и массаж совместно с расслабляющими позициями убирают напряжение мышц. В случае спазма грушевидной мышцы этого может быть достаточно для выздоровления.
Иногда защемление прекращается без медицинских вмешательств. Но если улучшение не наступает в течение одного-трех дней, без визита к врачу не обойтись. Чем быстрее будет проведено обследование, тем больше шансов на эффективное лечение.
Способы лечения защемления седалищного нерва
При лечении ишиаса врачи стараются начинать с консервативных методов, кроме случаев, когда операция – единственный способ. Обычно обострение ишиаса длится не больше шести недель. Если ожидаемого улучшения не наступило, то решают вопрос о хирургическом лечении.
1. Как вылечить защемление седалищного нерва консервативно:
- Использовать лекарства из группы нестероидных противовоспалительных средств (НПВС). Конкретный препарат, дозировку и продолжительность приема подбирает врач после осмотра. Согласно исследованиям, у лекарств в таблетках такая же эффективность, как в уколах.
- Лечебная физкультура (ЛФК) с использованием растяжек. Этот способ наиболее безопасен для беременных. Упражнения должны быть направлены на растяжение мышц, окружающих седалищный нерв, в первую очередь грушевидной мышцы. Можно заниматься самостоятельно после инструктажа врача ЛФК.
- Плавание. Также помогает мягко снять нагрузку и растянуть мышцы.
- Массаж и мануальная терапия. Расслабляет, помогает снять боль.
- Физиотерапия: магнитотерапия, лазер, электротерапия. Широко используется в России и странах СНГ. За рубежом методы признаны не эффективными.
- Эпидуральные инъекции кортикостероидов и местных анестетиков.
Используется при хроническом ишиасе, когда боль беспокоит больше месяца. Лекарственное вещество вводится в спинномозговой канал – пространство между спинным мозгом и внутренней поверхностью позвоночника. Кортикостероиды – это препараты, снимающие воспаление. Иногда их вводят вместе с местным анестетиком – лекарственным веществом, снижающим чувствительность. Введения анестетика как самостоятельное лечение называется блокадой.
Такие уколы делают 1 раз в месяц, лечебный эффект длительный.
2. Как устранить причину защемления хирургическим путем:
- Минимально-инвазивная операция. Малотравматичное вмешательство, в ходе которого устраняют факторы, непосредственно сдавливающие седалищный нерв. Например, рассекают межпозвоночные связки, сращивают соседние позвонки, удаляют межпозвоночные диски, заменяют их на искусственные. Уменьшить количество и площадь разрезов помогает использование эндоскопических инструментов.
- Лазерная хирургия. Также является малотравматичной операцией. Позволяет удалить костные шпоры, т.е. разрастания костей, из-за которых сужается позвоночный канал и межпозвоночные отверстия. Лазером полностью или частично удаляют межпозвоночные диски (нуклеопластика).
- Нейрохирургические операции с традиционным широким доступом. Через разрез на спине производится нужная операция: удаление и замена дисков (дискэктомия), рассечение связок, удаление остистых отростков и дужек позвонка (ламинэктомия), сращение позвонков (спондилодез).
Источник
